Họ tên: Nguyễn thi Y.., Nữ, 66 tuổi, Nghề nghiệp: già, Địa chỉ: Bà Rịa Vũng Tàu. Lý do vào viện: Đau đầu.
Cách nhập viện 3 ngày, bệnh nhân đang ngồi chẻ củi đột ngột đau dầu dữ dội, đau khắp đầu, kèm buồn nôn nhưng không nôn,bệnh tỉnh, không sốt, không co giật, không yếu liệt chi. Uống thuốc tại y tế địa phương không bớt đau. Bệnh nhân đi khám ở bệnh viện Chợ Rẫy và được chụp CT não không cản quang (khoảng 1 tuần khởi bệnh), kết quả bình thường. Tiền sử bản thân, gia đình bình thường
Thăm khám, BN tỉnh,tiếp xúc tốt, M:90l/ph, HA 100/60mmHg Nhiệt độ:37,5 Nhịp thở: 20l/ph Than đau đầu Không dấu thần kinh khu trú, cổ gượng, kernig (+/-), các cơ quan khác chưa phác hiện bệnh lý.
Xét nghiêm thường quy
CTM: RBC: 5.11 M/uL WBC: 12.95 K/ul PLT: 217 K/uL – Sinh hoá máu: Glucose:99 mg/dl, Bun:13 mg/dl, Creatinin:0.8 mg/dl, AST:22 U/L, ALT: 40 U/L, Na+:142 mmol/L, K+:3.2 mmol/L, Cl-:100 mmol/L
DNT: Tại khoa Nhiệt đới bệnh nhân được chọc dò tuỷ sống (ngày thứ 7 khởi bệnh), kết quả: Dịch não tuỷ màu cam . Bạch cầu: 125/mm3. Hồng cầu: 20.750/mm3 . Công thức bạch cầu: N: 39% L: 53% Tế bào thoái hoá: 8%
Protein/DNT: 108 mg/dl, Glucose/DNT: 70 mg/dl, Bilirubin/DNT: 0.22mg%, Clor /DNT: 127mmol/L, Đường máu lúc chọc dò: 210 mg/dl.
Soi tìm nấm: tìm không thấy tế bào nấm gây bệnh
CT đầu không cản quang : bình thường

BN được chỉ định DSA
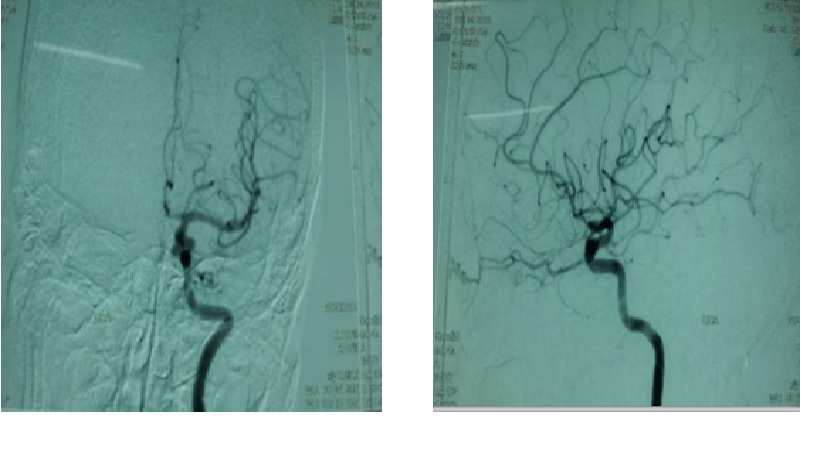
CTA
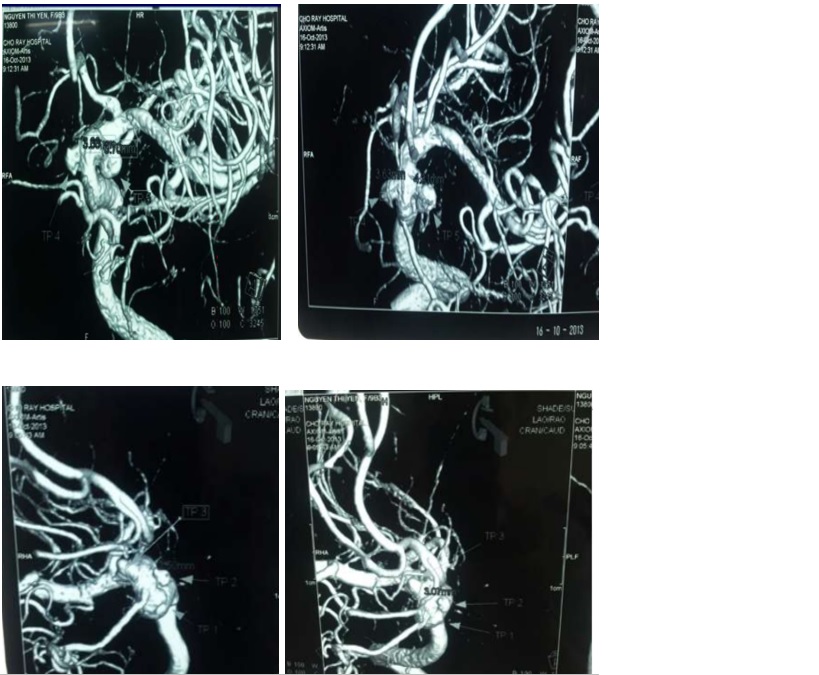
Chẩn đoán hình ảnh: 3 túi phình động mạch cảnh trong bên (P) đoạn quanh động mạch mắt.Túi phình 1:2.4x2mm,cổ 2.4mm.Túi phình 2:2.5×2.4mm,cổ 2.2mm.Túi phình 3:3.7x3mm,cổ 3mm. -2 túi phình động mạch cảnh trong bên (T) đoạn quanh động mạch mắt.Túi phĩnh 4:3.4×3.7 mm,cổ 3.4mm.Túi phình 5:3.7×4.3 mm,cổ 3.7 mm. -1 túi phình động mạch đỉnh thân nền : 4×3.7×4.3mm,cổ 3.7 mm.
Chẩn đoán xác định: Xuất huyết dưới nhện do vỡ đa túi phình mạch não
Điều trị
- Natricloride 0.9% 500ml x 4 TTM XXX g/ph
- Paracetamol 0.5g 1v x 4l (u)
- Nimodipin 30mg 2v x 6l (u)
- Diazepam 5mg 1v (u) tối
- Forlax 1 gói (u) (HA bệnh nhân ổn định trong các ngày nằm viện)
Bn được hội chẩn ngoại thần kinh: + Chưa đặt vấn đề can thiệp ngoại khoa
TIẾP CẬN BỆNH NHÂN XUẤT HUYẾT DƯỚI NHÊN
(Subarachnoid Hemorrhage, SAH )
S (Subjective)- Triệu chứng chủ quan
Bệnh nhân có các triệu chứng của xuất huyết dưới nhện không?
Triệu chứng kinh điển là khởi phát đột ngột “cơn đau đầu tồi tệ nhất trong đời ” Buồn nôn và nôn. Sợ ánh sáng (photophobia) và thay đổi thị giác. Đau cổ và lưng, có cơn co giật (seizure) đôi khi mất ý thức sau cơn.
BN đã làm gì khi cơn đau đầu bắt đầu?
SAH thường xảy ra trong khi bệnh nhân đang hoạt động và gắng sức hơn là trong khi ngủ (ví dụ: quan hệ tình dục, căng thẳng khi đi tiểu tiện và nâng vật nặng).
Bệnh nhân có bất kỳ yếu tố nguy cơ nào của SAH không?
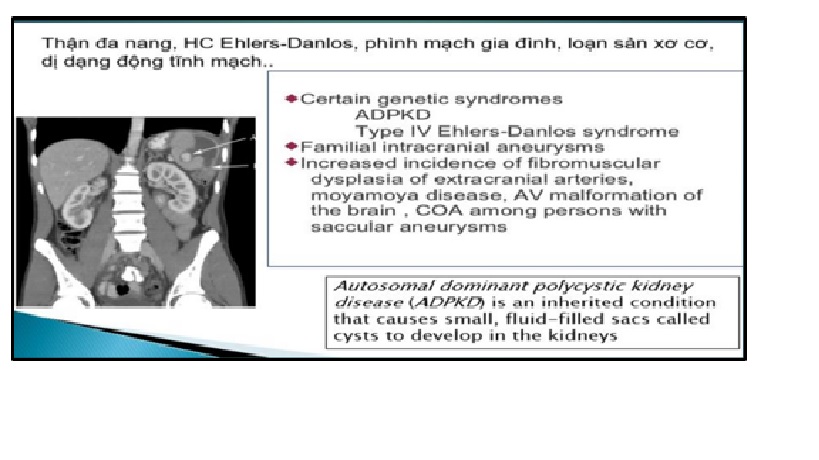
– Tiền sử gia đình – Bệnh thận đa nang bẩm sinh – Loạn sản cơ xơ – Moyamoya – Coarctation of the aorta (hẹp bẩm sinh một đoạn ngắn của động mạch chủ)…
O (Objective) Triệu chứng khách quan
Đánh giá các dấu hiệu sinh tồn
HA có thể tăng cao. Sốt có thể gặp trong SAH
Thăm khám tổng quát và thần kinh
Kiểm tra kích thích màng não bằng cách đánh giá độ cứng cổ, dấu hiệu Kernig và Brudzinski. Đánh giá dấu hiệu tăng áp lực nội sọ (ICP).
Chú ý thị trường, phản xạ đồng tử, chuyển động của mắt
• Đồng tử giãn một bên có hoặc không có các dấu hiệu dây III khác (sụp mi (ptosis), liệt cơ trực trong) → phình động mạch thông sau ở chổ nối của động mạch não sau và động mạch cảnh trong (ICA) chèn ép dây III.
• Ảnh hưởng thị trường → supraclinoid ICA aneurysm chèn ép dây II
• Bất thường dây III, IV,V và VI → Phình mạch ICA trong xoang hang
• Liệt VI một bên hoặc hai bên → ICP tăng cao do não úng thủy
Yếu một hoặc cả hai chân → phình động mạch não trước.
Liệt nửa người hoặc mất ngôn ngữ → phình động mạch ở lần phân nhánh lớn đầu tiên của động mạch não giữa.
Khoảng 40% bệnh nhân, sẽ có không có dấu hiệu bên (lateralizing sign).
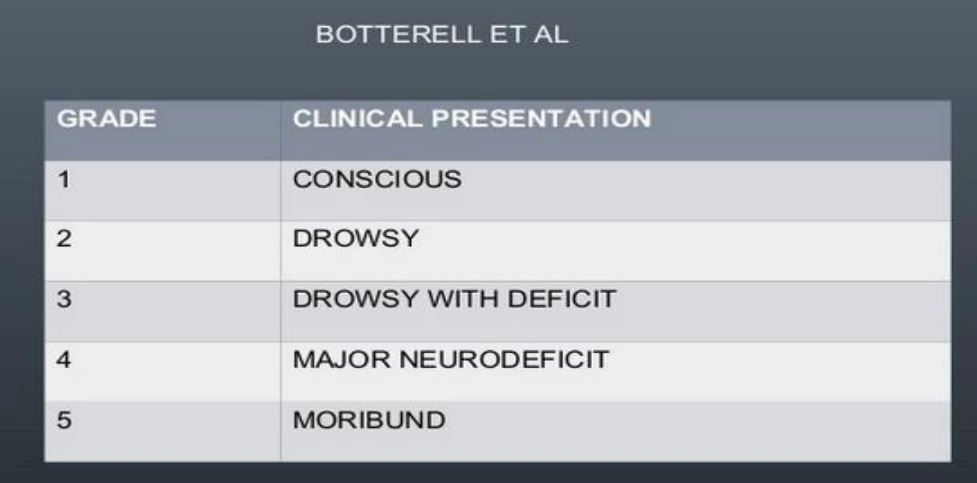
Phân loại SAH theo thang điểm Botterell, Hunt và Hess
– Độ I Không có triệu chứng hoặc đau đầu nhẹ
– Độ II Đau đầu vừa đến nặng, cứng cổ, nhưng không có dấu hiệu bên (lateralizing signs)
– Độ III Buồn ngủ, lú lẫn và thiếu hụt khu trú nhẹ
– Độ IV, lơ mơ, sửng sờ (Stupor, obtundation) và các phát hiện khu trú rõ ràng
– Độ V Hôn mê và tư thế mất não (decerebrate posturing)
Chụp CT đầu không có thuốc cản quang
CT scan có độ nhạy 90% phát hiện máu trong 24 giờ đầu tiên, độ nhạy 80% vào 3 ngày và độ nhạy 50% sau 1 tuần. CT cũng tốt để đánh giá não úng thủy và các chảy máu nội sọ khác.
Tiến hành chọc dò thắt lưng (LP) nếu kết quả CT âm tính
Thông thường dịch não tủy (CSF) là máu thô (grossly bloody) trong vòng 30 phút sau SAH, với hồng cầu đạt 1 triệu / mm3. Khi chảy máu nhỏ, hồng cầu có thể chỉ vài nghìn. LP nhạy nhất vào 12 giờ sau khi các triệu chứng bắt đầu.
Để phân biệt SAH với do chấn thương (traumatic tap) cần thu thập bốn ống với ống 1 và 4 được gửi để đếm tế bào. Nếu số lượng hồng cầu giảm từ ống 1 đến ống 4 thì bị chấn thương. Kiểm tra áp suất mở. Áp suất mở cao là gợi ý của SAH. Xanthochromia (dịch não tủy nổi màu hồng, pinkish CSF supernatant) có thể được nhìn thấy sớm nhất là 2 giờ sau khi bắt đầu có triệu chứng và được chẩn đoán là SAH
A (Assessment) Đánh giá hay chẩn đoán
Xuất huyết dưới nhện (SAH)
Tai biến mạch máu não thường gặp hàng thứ tư, sau huyết khối, tắc mạch và xuất huyết não. Tỷ lệ mắc hàng năm khoảng 6 đến 25 trên 100.000 người hoặc 27.000 trường hợp ở Hoa Kỳ. Tỷ lệ mắc bệnh cao nhất từ 35 đến 65 tuổi. SAH không do chấn thương phần lớn là do vỡ saccular (berry) aneurysms . Dị dạng động tĩnh mạch (AVM), chấn thương và khối u là những nguyên nhân khác của SAH.
Phình mạch dạng túi (Saccular aneurysms are outpouchings of arterial vessel covered only by adventitia) . Kích thước của chúng thay đổi từ 2 đến 30 mm đường kính. Những cái bị vỡ thường là 10 mm hoặc hơn. Chúng phát sinh từ các động mạch của vòng Willis hoặc các nhánh chính của nó. Khoảng 90% nằm ở nửa trước của vòng tròn. Khi chúng bị vỡ, máu dưới áp lực động mạch cao bị dồn vào khoang dưới nhện. Máu trong dịch não tủy gây kích thích màng não do đó đau đầu dữ dội. Đôi khi máu chảy rất ít (sentinel bleed) và tự giới hạn. Đây có thể là dấu hiệu cảnh báo về sự rạn nứt lớn trong tương lai. Chảy máu có thể nghiêm trọng và gây tăng ICP đáng kể. Khoảng 10% đến 15% bệnh nhân tử vong trước khi đến bệnh viện.
P (Planning) Kế hoạch hay điều trị
Nhập ICU
Sau khi chẩn đoán được thực hiện, bệnh nhân cần được theo dõi chặt chẽ Nghỉ ngơi tuyệt đối tại giường bằng dụng cụ bóp chân Truyền nước để giữ cho huyết áp nhẹ Thuốc làm mềm phân để tránh căng thẳng Kiểm soát HA bằng thuốc chẹn kênh IV, nitroprusside, hoặc thuốc chẹn kênh Ca2 + để giữ HA tâm thu <150 Đau- giảm đau đầu bằng thuốc (thường sẽ làm giảm tăng huyết áp)
Bắt đầu thuốc chẹn kênh canxi
Bắt đầu Nimodipine 60 mg uống mỗi lần 4 giờ. Nó đã được chứng minh là làm giảm tỷ lệ đột quỵ do co thắt mạch sau SAH.
Hình ảnh não và mạch máu não
MRI não sẽ phát hiện các nguyên nhân khác có thể gây ra SAH như AVM và các khối u. Nó cũng đánh giá sự hiện diện của bất kỳ tổn thương nhu mô não nào (ví dụ, nhồi máu). Chụp mạch MRA và CT thường được sử dụng như một xét nghiệm sàng lọc để phát hiện chứng phình động mạch lớn. Tiêu chuẩn vàng là thực hiện chụp động mạch cảnh và động mạch đốt sống (độ nhạy ∼85%). Hạn chế là thủ thuật xâm lấn.
Xem xét Doppler xuyên sọ (TCD)
TCD đo lưu lượng máu trong các mạch máu nội sọ và có thể phát hiện co thắt mạch
Tham khảo ý kiến phẫu thuật thần kinh
Để đánh giá và lập kế hoạch cho phẫu thuật phình động mạch hoặc coiling procedure
PHỤ LỤC
YẾU TỐ NGUY CƠ VÀ TRIỆU CHỨNG XHDN
GUIDELINE ĐIỀU TRỊ XHDN CỦA AHA/ASA VÀ NCS (Neurocritical Care Society)
Giới thiệu
Xuất huyết dưới nhện không do chấn thương (SAH) là một loại đột quỵ xuất huyết phổ biến nhất do vỡ các túi phình (saccular (berry), quả mọng) và chiếm 3% tổng số các loại đột quỵ. Trong khi tỷ lệ tử vong trên toàn thế giới đã giảm từ 17% đến 50%. được báo cáo trong 2 đến 3 thập kỷ qua, được cho là do sự nhận biết nhanh hơn và các chiến lược điều trị được cải thiện, tỷ lệ tử vong trước khi nhập viện và 30 ngày vẫn ở mức cao (tương ứng là 15% và 35%) . Tỷ lệ mắc SAH do phình động mạch hàng năm không giảm, ảnh hưởng đến 9 / 100.000 người ở Hoa Kỳ và với khoảng 600.000 trường hợp trên toàn thế giới.
Tỷ lệ hiện mắc aneurysm lên đến 6% trong autopsy (ngẫu nhiên), 1% trong angiographic (ngẫu nhiên). Nhiều, rất nhiều người có aneurysm nội sọ không vỡ
• Tỷ lệ vỡ hàng năm aneurysm – 0.5 đến 2%
• Hầu hết aneurysms “Không bao giờ” vỡ
Nguyên nhân phổ biến nhất của SAH là do vỡ phình mạch não (85%); tuy nhiên, mặc dù các kỹ thuật hình ảnh thần kinh hiện đại, 10% SAH có thể không rõ nguồn gốc chảy máu, trong khi một số ít trường hợp (5%) có thể do các nguyên nhân mạch máu khác (ví dụ, dị dạng động mạch, lỗ rò động mạch, hội chứng co mạch não có hồi phục [reversible cerebral vasoconstriction syndrome, RCVS] )
Yếu tố nguy cơ
Một số yếu tố nguy cơ di truyền và dịch tễ học của SAH đã được xác định. Đáng chú ý, SAH chủ yếu ở phụ nữ (tỷ lệ nữ trên nam là 1,6: 1), người Mỹ gốc Phi châu và người Tây Ban Nha. Tăng huyết áp, hút thuốc và uống quá nhiều rượu là các yếu tố nguy cơ có thể thay đổi được làm tăng gấp đôi nguy cơ SAH. Một số các yếu tố nguy cơ di truyền và không thể thay đổi khác. Tư vấn cho bệnh nhân về các yếu tố nguy cơ có thể sửa đổi được để giảm nguy cơ SAH
Yếu tố nguy cơ gây SAH

Modified with permission from Suarez JI, Continuum (Minneap Minn).
© 2015 American Academy of Neurology
Các hướng dẫn hiện hành khuyến cáo tầm soát phình động mạch nếu bệnh nhân có hai hoặc nhiều người thân gần nhất (first-degree relatives) bị chứng phình động mạch hoặc SAH. Điều này dựa trên một số nghiên cứu sàng lọc thuần tập dài hạn (Familial Intracranial Aneurysm study and the International Study of Unruptured Intracranial Aneurysms). Đáng chú ý, anh chị em ruột có nhiều khả năng hơn con cái, khi bị SAH nên tầm soát để phát hiện một túi phình động mạch nội sọ chưa vỡ.
Tranh cãi xung quanh khả năng di truyền của chứng phình động mạch và SAH, và một số các nghiên cứu, bao gồm nghiên cứu song sinh (twin study), đã gợi ý các yếu tố nguy cơ môi trường (nhiều trong số đó có thể sửa đổi được) quan trọng hơn nhiều so với di truyền hoặc gia đình. Hiện tại, việc sàng lọc di truyền thường quy không thực hiện.
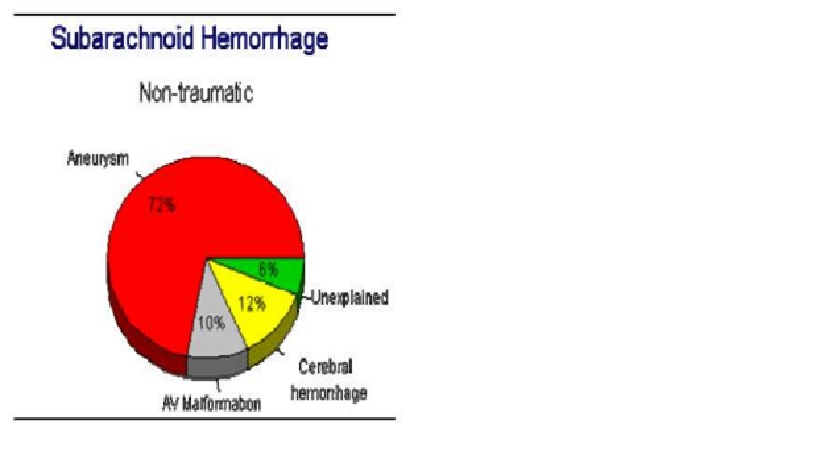
SAH không do chấn thương
Phình mạch (~70%),(Vỡ saccular aneurysm 85%), Không rõ (~15%), AVM (~10%), Nguyên nhân ít gặp (e.g. tumour) (~5%)
Phân loại phình mạch
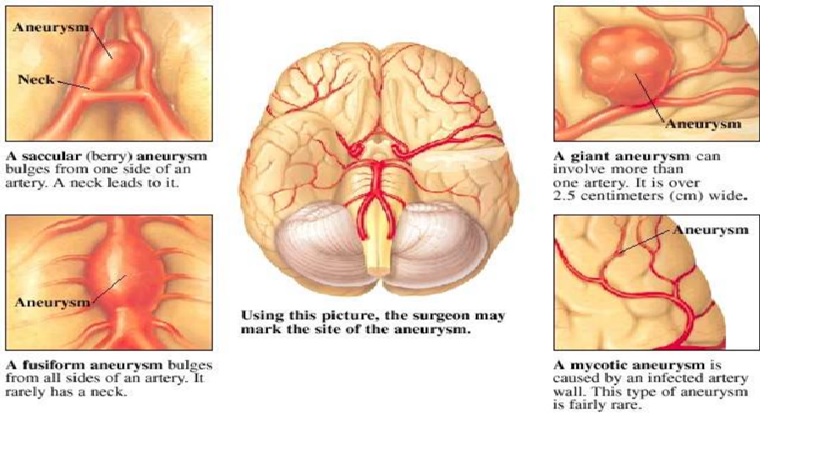 Vị trí thường gặp của phình mạch
Vị trí thường gặp của phình mạch
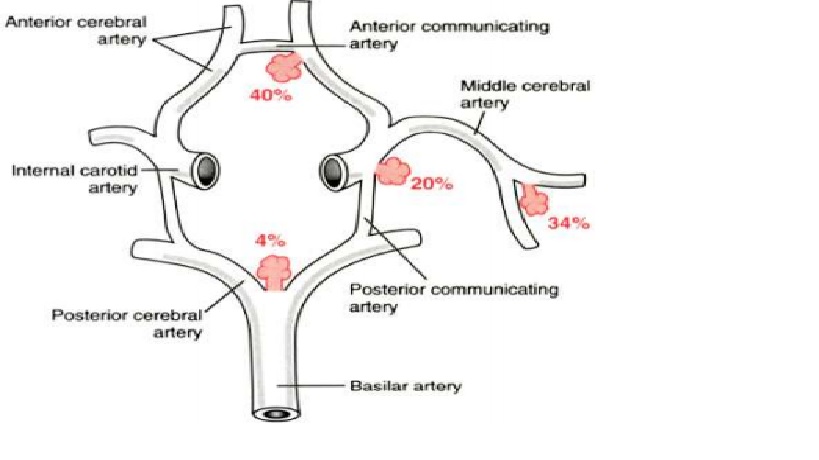
Multiple Aneurysms: Trên 25% bênh nhân có multiple aneurysms.
Yếu tố di truyền, gia đình
Triệu chứng lâm sàng SAH
Hầu hết aneurysms không có triệu chứng cho tới khi vỡ gây XHDN. Bệnh nhân đau đầu nhiều, thay đổi ý thức. Triệu chứng aneurysm tùy thuộc vị trí: liệt dây III, VI.. triệu chứng khối choáng chổ hay rối loạn thị trường.
SAH thường có biểu hiện đau đầu đột ngột và dữ dội (thường được mô tả là “cơn đau đầu tồi tệ nhất trong đời” (worst headache of life), khác hẳn với những cơn đau đầu thông thường và thường đi kèm với mất ý thức, buồn nôn, nôn, sợ ánh sáng và đau cổ. Một tỷ lệ nhỏ bệnh nhân có thể bị đau đầu mà không có nhiều hoặc bất kỳ triệu chứng nào kèm theo (đau đầu cảnh giới, sentinel headache ) và có thể BN không khám bệnh hoặc chẩn đoán sai, do không phát hiện phình mạch, nguy cơ cao tái phát xuất huyết, đe dọa tính mạng trong thời gian ngắn ( vài giờ đến vài ngày). Các dấu hiệu biểu hiện khác ít điển hình hơn có thể là co giật, bệnh não cấp tính và tụ máu dưới màng cứng đồng thời có hoặc không kèm theo chấn thương đầu (do ngất liên quan đến SAH), làm chẩn đoán của SAH do phình động mạch khó hơn.
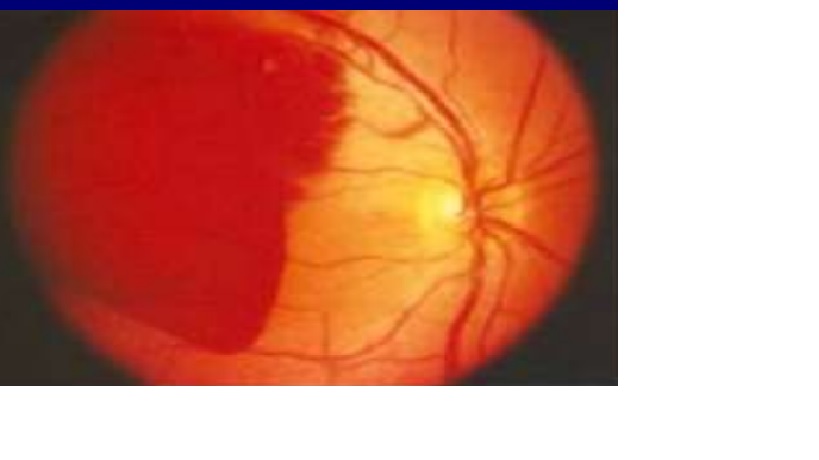
Thăm khám bao gồm xác định mức độ ý thức và thang điểm hôn mê Glasgow, đánh giá cho các dấu hiệu màng não và các thiếu hụt thần kinh khu trú. Trong trường hợp có bất thường lâm sàng hoặc không chắc chắn, soi đáy mắt có thể hữu ích. Xuất huyết trong nhãn cầu liên quan đến SAH (hội chứng Terson) tăng tỷ lệ tử vong và có thể gặp ở 40% bệnh nhân.
Tăng áp lực nội sọ thoáng qua (ICP) là nguyên nhân gây buồn nôn, nôn mửa, ngất xỉu và có thể liên quan đến biến chứng tim mạch và phổi sau SAH. Xuất huyết nội nhãn trong hội chứng Terson do ICP tăng đột ngột. Khi ICP tăng nghiêm trọng và kéo dài, hôn mê và xấu đi nhanh chóng, có thể dẫn đến chết não
Đau đầu
Đau đầu thường xuyên (85%), nặng, đột ngột hay khác thường, tuy nhiên biểu hiện “kinh điển” như: “Worst headache of life” ,“Sudden onset severe headache”, “Different from other headaches” không giá trị nhiều. Đau đầu cảnh giới” (Sentinel Headache): Biểu hiện “rò rỉ nhỏ” trước khi vỡ (“Warning bleeds” ). Dữ liệu củ trên 50%, rất ít nghiên cứu, trong y văn gần đây tần suất thấp hơn từ 5 đến 10% và là thách thức trong chẩn đoán nhiều hơn
Liệt các dây sọ
Aneurysms đm thông trước: triệu chứng thị giác do chèn optic chiasm, Babinski (+), liệt chi dưới 2 bên.
Aneurysms động mạch não giữa: Liệt tay, mặt đối bên, thờ ơ thị trường đối bên. Aphasia (bán cầu ưu thế)
Aneurysms ICA/Pcom (đm cảnh trong và thông sau): liệt dây III
Tổn thương dây II: phù gai thường nhẹ khởi đầu (papilloedema) và xuất huyết võng mạc ( retinal haemorrhages)
Fudoscopy – subhyoid hemorrhage
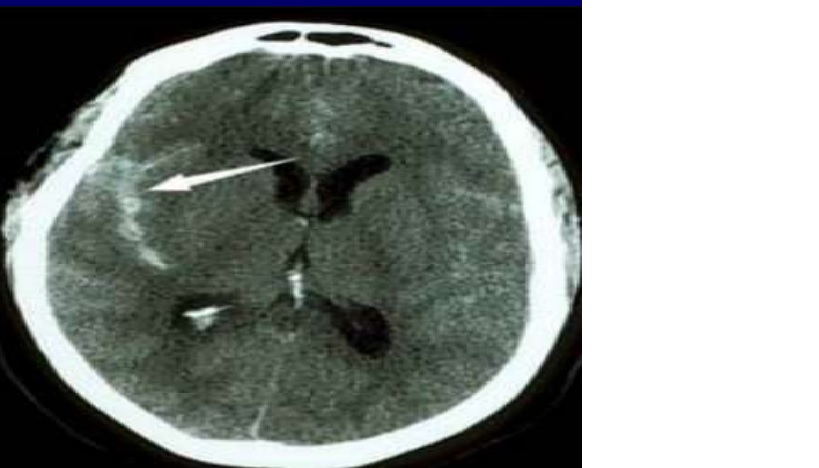
Xuất huyết Sylvian fissure – ICA, Pcom, MCA (cảnh trong, thông sau, não giữa)
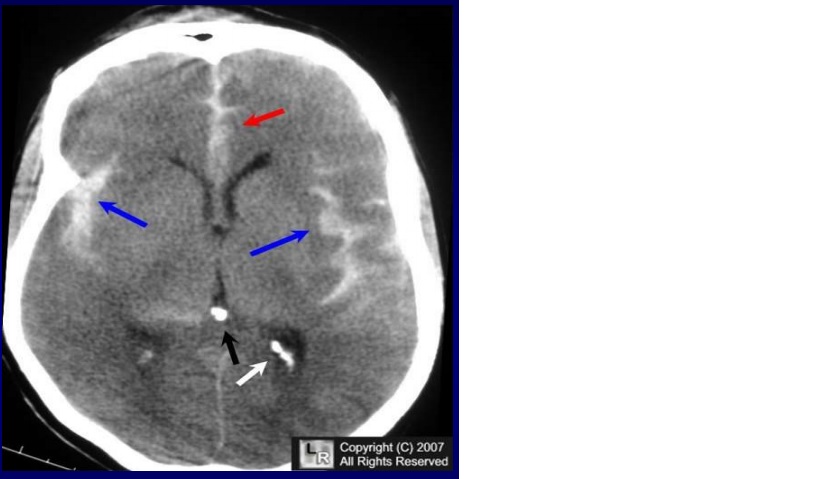
Xuất huyết Interhemispheric hay intraparenchymal – Acom (thông trước)
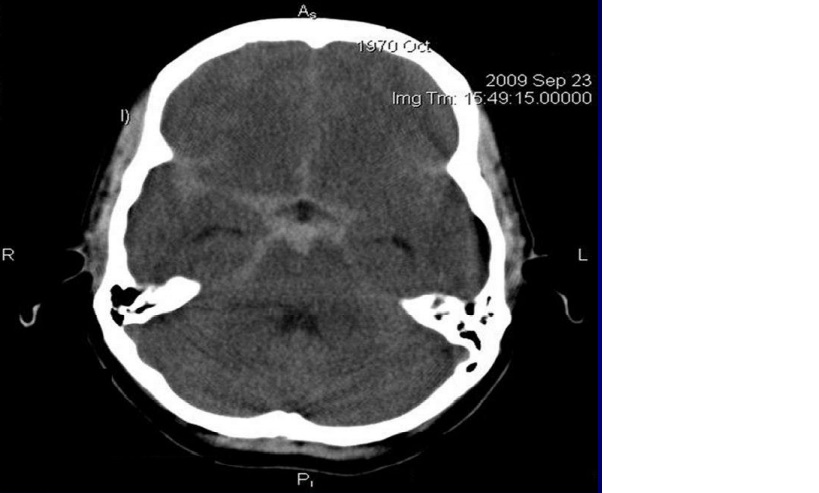
Xuất huyết Basal cisterns – aneurysm lục giác Willis
Thang điểm lâm sàng và X-quang SAH (Clinical and Radiologic Grading Scales for Subarachnoid Hemorrhage)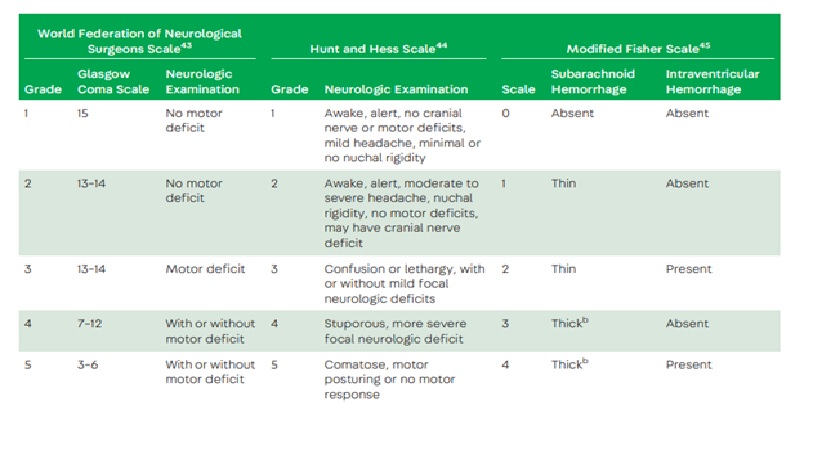
Modified with permission from Suarez JI, et al, N Engl J Med.31 © 2006 Massachusetts Medical Society. b Thick is defined as a subarachnoid hemorrhage filling one or more cisterns or fissures out of a total of 10 cisterns/fissures: interhemispheric fissure, the quadrigeminal cistern, both suprasellar cisterns, both ambient cisterns, both basal sylvian fissures, and both lateral sylvian fissures.
Thang điểm Botterell và cộng sự
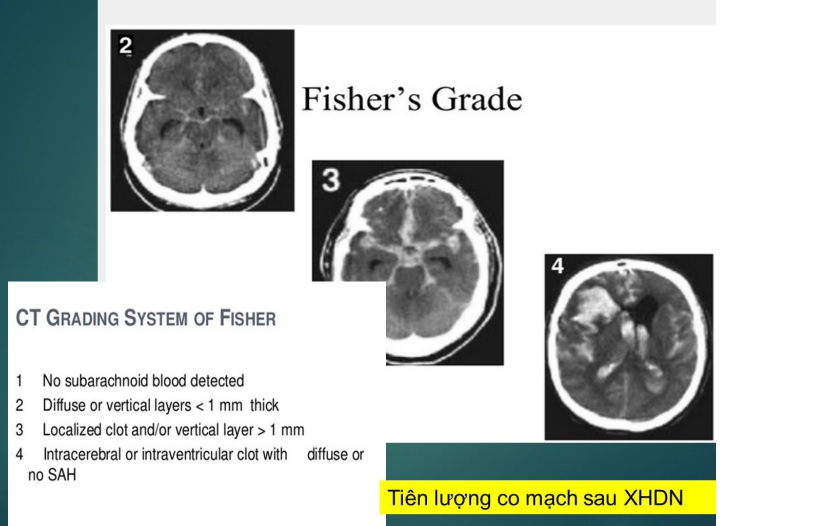
Thang điểm Fisher
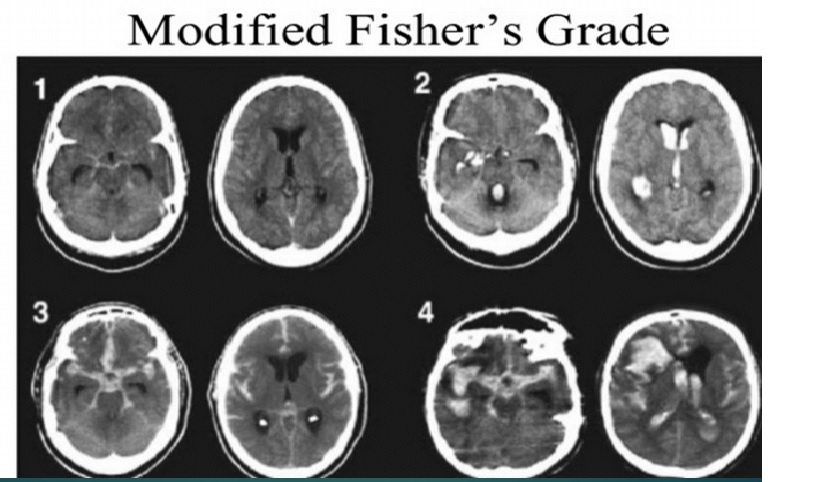
Chẩn đoán SAH
Chụp CT đầu
Chẩn đoán ban đầu thích hợp và nhanh chóng nhất cho những bệnh nhân nghi ngờ SAH là chụp CT đầu không cản quang. Điều quan trọng là phải liên hệ các kết quả chụp CT với thời gian bắt đầu đau đầu, vì độ nhạy của CT vùng đầu thay đổi trong 7 ngày đầu tiên từ 93% (6 giờ đầu), gần 100% (12 giờ đầu), lên 93%. (ngày đầu tiên), xuống dưới 60% (sau 7 ngày). Sự xuất hiện đặc trưng của máu trong các bể nền sọ hoặc các khe sylvian, interhemispheric và interpeduncular dẫn đến nghi ngờ căn nguyên phình động mạch. Trên thực tế, bất kỳ SAH nào trên CT đầu, đặc biệt là trong trường hợp không có tiền sử chấn thương, nên tiến hành chụp mạch máu thêm. Ngoài sự hiện diện của SAH, bác sĩ lâm sàng cũng nên đánh giá CT đầu xem có tràn dịch não (hydrocephalus), xuất huyết não thất và xuất huyết não không.
Chọc dò thắt lưng
Trong trường hợp CT đầu âm tính hoặc vẫn còn nghi ngờ về SAH, chọc dò thắt lưng là bước được khuyến cáo tiếp theo ngay lập tức. Nên đo áp lực mở (Opening pressure) thường xuyên. Để phân biệt do chạm mạch với SAH thật, dịch não tủy phải được lấy trong bốn ống liên tiếp, với số lượng hồng cầu được đo ở ống một và bốn. Dịch não tủy nên được quay ly tâm (spun down) và đánh giá xanthochromia kiểm tra bằng mắt và, nếu có, đo quang phổ, có độ chính xác chẩn đoán cao hơn đối với xanthochromia so với chỉ kiểm tra trực quan. Xanthochromia mất khoảng 12 giờ và có thể không xuất hiện nếu chọc dò thắt lưng thực hiện sớm hơn sau khi khởi phát đau đầu. Hầu hết các bệnh viện không cung cấp phương pháp đo quang phổ, và không rõ tỷ lệ âm tính giả đối với xanthochromia là bao nhiêu tại các khoảng thời gian khác nhau sau khi bắt đầu SAH
Chụp cộng hưởng từ
CT đầu và MRI được coi là có độ nhạy như nhau trong việc phát hiện SAH trong 2 ngày đầu tiên, ngoại trừ giai đoạn tối cấp trong 6 giờ đầu tiên sau SAH, trong đó CT có thể bỏ sót một tỷ lệ nhỏ SAH và MRI có thể vượt trội hơn một chút. Do hình ảnh nhanh chóng, tính khả dụng rộng rãi trong khoa cấp cứu và độ nhạy rất cao trong 2 ngày đầu sau SAH, CT đầu vẫn là chẩn đoán được lựa chọn cho SAH sớm. Tuy nhiên, GRE và SWI hoặc FLAIR có độ nhạy vượt trội để phát hiện SAH bán cấp hoặc mãn tính so với đầu CT. Ngoài ra, MRI có thể hữu ích trong việc phân biệt bệnh lý chẳng hạn như dị dạng động tĩnh mạch và viêm nhiễm, nguyên nhân viêm và ung thư.
Chụp mạch máu não (CT angiography (CTA), Digital subtraction angiography (DSA)
Chụp mạch máu não là bước tiếp theo đối với tất cả bệnh nhân chẩn đoán CT, chọc dò thắt lưng, hoặc MRI. Tiêu chuẩn vàng của hình ảnh mạch máu vẫn là DSA. Chụp CT mạch máu (CTA) trở nên phổ biến và hiện thường được thực hiện đầu tiên chụp mạch máu ở nhiều cơ sở. Tùy thuộc vào kỹ thuật, độ dày lát cắt, độ nhạy và độ đặc hiệu của CTA có thể dao động lần lượt từ 90% đến 97% và 93% đến 100% khi so sánh đến DSA. Tuy nhiên, CTA có thể bỏ sót các túi phình nhỏ từ 4 mm trở xuống.
Tại các trung tâm chuyên về đột quỵ và phình động mạch, DSA luôn có sẵn cho các mục đích chẩn đoán cũng như điều trị. Những bệnh nhân có DSA ban đầu âm tính nên lặp lại từ 7 đến 14 ngày sau lần đầu tiên. Ngoài ra, ở những người có DSA ban đầu âm tính, MRI não và, tùy thuộc vào vị trí của SAH, MRI cột sống cổ nên được thực hiện để tìm kiếm dị dạng động tĩnh mạch có thể có của não, thân não hoặc tủy sống.
Xuất huyết dưới màng nhện quanh trung não (Perimesencephalic Subarachnoid Hemorrhage)
Khoảng 15% bệnh nhân SAH sẽ có hình ảnh nguồn chảy máu âm tính, trong đó khoảng 38% có SAH quanh trung não không phình mạch, một dạng SAH không do chấn thương đặc biệt với máu được cô lập trong các bể chứa quanh trung não. Diễn biến lâm sàng đã được báo cáo là lành tính hơn, mặc dù các báo cáo trường hợp đã được công bố chứng minh các trường hợp hiếm gặp của phình động mạch nhỏ ở tuần hoàn sau, động mạch đốt sống hoặc động mạch nền (fenestration of the vertebral or basilar arteries), hoặc bất thường động mạch tủy sống trước. Do đó, DSA vẫn nên được thực hiện.
GUIDELINE ĐIỀU TRỊ XHDN CỦA AHA/ASA VÀ NCS (Neurocritical Care Society)
Tóm tắt các khuyến cáo chính trong điều trị bệnh nhân bị xuất huyết dưới nhện
Đặc điểm hệ thống bệnh viện
Hiệp hội Tim mạch Hoa Kỳ / Hiệp hội Đột quỵ Hoa Kỳ (AHA/ASA)
Các bệnh viện có quy mô thấp (ví dụ, ít hơn 10 trường hợp xuất huyết dưới nhện [SAH] mỗi năm) nên xem xét chuyển sớm bệnh nhân SAH đến các trung tâm có quy mô lớn (ví dụ, hơn 35 trường hợp SAH mỗi năm) với các bác sĩ phẫu thuật mạch máu não, chuyên gia can thiệp nội mạch có kinh nghiệm , và các dịch vụ chăm sóc tích cực về thần kinh đa ngành (Class I, Level B). Sau khi xuất viện, việc chuyển bệnh nhân SAH để được đánh giá toàn diện là hợp lý, bao gồm các đánh giá về nhận thức, hành vi và tâm lý xã hội (Class IIa, Level B).
Hiệp hội chăm sóc thần kinh nguy kịch (Neurocritical Care Society, NCS)
Bệnh nhân SAH nên được điều trị tại các trung tâm quy mô lớn (bằng chứng chất lượng vừa phải, được khuyến cáo mạnh). Các trung tâm có quy mô lớn nên có các đơn vị chăm sóc tích cực thần kinh thích hợp, bác sĩ điều trị tích cực thần kinh, bác sĩ phẫu thuật thần kinh mạch máu và bác sĩ can thiệp x- quang thần kinh (bằng chứng chất lượng trung bình, khuyến cáo mạnh mẽ).
Điều trị phình động mạch
AHA / ASA
Phẫu thuật clipping hoặc coiling nội mạch của phình mạch đã vỡ nên được thực hiện càng sớm càng tốt ở đa số bệnh nhân để giảm tỷ lệ chảy máu tái phát sau SAH (Class I, Level B). Đối với những bệnh nhân bị vỡ phình mạch được đánh giá là có thể đáp ứng được về mặt kỹ thuật để coiling nội mạch hoặc phẫu thuật clipping, nên xem xét coiling nội mạch (Class I, Level B). Xóa bỏ hoàn toàn túi phình được khuyến cáo bất cứ khi nào có thể (Class I, Level B). Đặt stent túi phình bị vỡ có liên quan đến tăng tỷ lệ mắc bệnh và tử vong (Class III, Level C). Đối với những bệnh nhân có sự chậm trễ không thể tránh khỏi trong quá trình xóa bỏ túi phình, có nguy cơ chảy máu lại đáng kể và không có chống chỉ định nội khoa bắt buộc, liệu pháp ngắn hạn (dưới 72 giờ) với axit tranexamic hoặc axit aminocaproic là hợp lý để giảm nguy cơ tái chảy máu sớm do túi phình ( Class IIa, Level B).
NCS
Việc sửa chữa phình động mạch sớm nên được thực hiện khi có thể và hợp lý để ngăn chặn tình trạng tái chảy máu (bằng chứng chất lượng cao, khuyến cáo mạnh). Nên cân nhắc một đợt điều trị thuốc chống tiêu sợi huyết (antifibrinolytic) sớm, ngắn trước khi sửa chữa túi phình sớm (bắt đầu khi chẩn đoán và tiếp tục cho đến khi túi phình được bảo đảm hoặc 72 giờ sau tai biến, tùy thời điểm nào ngắn hơn) (bằng chứng chất lượng thấp, khuyến cáo yếu ). Điều trị bằng thuốc chống tiêu sợi huyết trì hoãn (hơn 48 giờ sau khi tai biến) hoặc kéo dài (hơn 3 ngày) khiến bệnh nhân phải chịu tác dụng phụ của điều trị trong khi nguy cơ tái xuất huyết giảm mạnh và nên tránh (bằng chứng chất lượng cao, khuyến cáo mạnh).
Kiểm soát huyết áp
AHA/ASA
Giữa thời điểm khởi phát triệu chứng SAH và túi phình được xóa bỏ, huyết áp cần được kiểm soát để cân bằng nguy cơ đột quỵ, tái chảy máu liên quan đến tăng huyết áp và duy trì áp lực tưới máu não (Class I, Level B). Mức độ kiểm soát huyết áp để giảm nguy cơ chảy máu vẫn chưa được thiết lập, nhưng giảm huyết áp tâm thu xuống dưới 160 mm Hg là hợp lý (Class IIa, Level C).
NCS
Điều trị huyết áp tích cực ở những bệnh nhân có phình động mạch không bảo đảm, vừa mới vỡ. Tăng huyết áp vừa phải (huyết áp trung bình dưới 110 mm Hg) không cần điều trị. Nên sử dụng huyết áp cơ bản trước khi mắc bệnh để điều chỉnh mục tiêu và tránh hạ huyết áp (bằng chứng chất lượng thấp, khuyến cáo mạnh).
Thể tích nội mạch
AHA / ASA
Nên duy trì bình thể tích máu (euvolemia) và lượng máu tuần hoàn bình thường để ngăn ngừa thiếu máu não trễ (Class I, Level B)
NCS
Quản lý thể tích nội mạch nên nhằm mục tiêu bình thể tích (euvolemia) và tránh điều trị phòng ngừa tăng thể tích máu (hypervolemic). Ngược lại, có bằng chứng về tác hại của việc truyền dịch tích cực nhằm mục đích tăng thể tích máu (chất lượng bằng chứng trung bình, khuyến cáo mạnh).
Biến chứng tim phổi
AHA / ASA
Không có khuyến cáo nào được đưa ra
NCS
Đánh giá tim ban đầu với hàng loạt các enzym, ECG và siêu âm tim được khuyến cáo, đặc biệt ở những bệnh nhân có bằng chứng về rối loạn chức năng cơ tim (bằng chứng chất lượng thấp, khuyến cáo mạnh). Theo dõi cung lượng tim có thể hữu ích ở những bệnh nhân có bằng chứng về huyết động không ổn định hoặc rối loạn chức năng cơ tim (bằng chứng chất lượng thấp, khuyến cáo mạnh).
Cơn động kinh (seizures)
AHA / ASA
Việc sử dụng thuốc chống co động kinh phòng ngừa có thể được cân nhắc trong giai đoạn sau xuất huyết ngay lập tức (Class IIb, Level B). Không khuyến cáo sử dụng thuốc chống động kinh lâu dài thường quy (Class III, Level B)
NCS
Không khuyến cáo sử dụng thường quy chống động kinh bằng phenytoin phòng ngừa sau SAH (bằng chứng chất lượng thấp, khuyến cáo mạnh). Nếu sử dụng phòng ngừa chống cơn động kinh, khuyến cáo một đợt điều trị ngắn (3–7 ngày) (bằng chứng chất lượng thấp, khuyến cáo yếu). Theo dõi điện não đồ liên tục nên được xem xét ở những bệnh nhân SAH grade thấp không cải thiện hoặc những người có bệnh lý thần kinh xấu đi không xác định được nguyên nhân (bằng chứng chất lượng thấp, khuyến cáo mạnh).
Điều trị sốt
AHA / ASA
Tích cực kiểm soát cơn sốt, mục tiêu nhiệt độ bình thường bằng cách sử dụng các hệ thống điều chỉnh nhiệt độ tiêu chuẩn hoặc tiên tiến là hợp lý trong giai đoạn cấp SAH (Class IIa, Level B)
NCS
Trong giai đoạn có nguy cơ bị thiếu máu não trễ, cần kiểm soát cơn sốt; mức độ phải phản ánh nguy cơ thiếu máu cục bộ của từng bệnh nhân (bằng chứng chất lượng thấp, khuyến cáo mạnh). Làm mát bề mặt hoặc các thiết bị nội mạch có hiệu quả hơn và nên được sử dụng khi thuốc hạ sốt không thành công trong những trường hợp cần kiểm soát cơn sốt (bằng chứng chất lượng cao, khuyến cáo mạnh).
Kiểm soát đường huyết
AHA / ASA
Kiểm soát đường huyết cẩn thận với việc tránh hạ đường huyết có thể là một phần của quản lý chăm sóc nguy kịch chung bệnh nhân SAH (Class IIb, Level B)
NCS
Nên tránh hạ đường huyết (glucose huyết thanh dưới 80 mg / dL) (bằng chứng chất lượng cao, khuyến cáo mạnh). Glucose huyết thanh nên được duy trì dưới 200 mg / dL (bằng chứng chất lượng vừa phải, khuyến cáo mạnh).
Phòng ngừa huyết khối tĩnh mạch sâu
AHA / ASA
Giảm tiểu cầu do heparin (Heparin-induced thrombocytopenia) và huyết khối tĩnh mạch sâu là những biến chứng tương đối thường gặp sau SAH. Việc xác định sớm và điều trị được khuyến cáo, nhưng cần nghiên cứu thêm để xác định các mô hình sàng lọc lý tưởng (Class I, Level B)
NCS
Các biện pháp ngăn ngừa huyết khối tĩnh mạch sâu nên được áp dụng cho tất cả bệnh nhân SAH (bằng chứng chất lượng cao, khuyến cáo mạnh). Có thể bắt đầu sử dụng heparin không phân đoạn để dự phòng 24 giờ sau khi thực hiện xóa bỏ túi phình (bằng chứng chất lượng trung bình, khuyến cáo mạnh).
Thiếu máu não trễ (Delayed cerebral ischemia)
AHA / ASA
Nimodipine đường uống nên được sử dụng cho tất cả bệnh nhân SAH (Class I, Level A). Nên duy trì bình thể tích máu và lượng máu tuần hoàn bình thường để ngăn ngừa thiếu máu não trễ (Class I, Level B). Phòng ngừa tăng thể tích máu hoặc nong động mạch bằng bóng (balloon angioplasty) trước khi phát triển co thắt mạch không được khuyến cáo (Class III, Level B). Doppler xuyên sọ là hợp lý để theo dõi sự phát triển của co thắt mạch động mạch (Class IIa, Level B). Hình ảnh tưới máu trên CT hoặc MRI có thể hữu ích để xác định các vùng tiềm ẩn thiếu máu cục bộ não (Class IIa, Level B). Gây tăng huyết áp được khuyến cáo cho những bệnh nhân bị thiếu máu não trễ trừ khi huyết áp tăng cao ở mức ban đầu hoặc tình trạng tim ngăn cản (Class I, Level B). Nong mạch não và / hoặc giãn mạch chọn lọc trong động mạch (Cerebral angioplasty and/or selective intraarterial vasodilator ) là hợp lý ở những bệnh nhân co thắt mạch có triệu chứng, đặc biệt là những người không đáp ứng với điều trị tăng huyết áp (Class IIa, Level B)
NCS
Nimodipine uống (60 mg mỗi 4 giờ) được điều trị sau SAH trong khoảng thời gian 21 ngày (bằng chứng chất lượng cao, khuyến cáo mạnh). Mục tiêu duy trì bình thể tích máu, thay vì cố gắng tăng thể tích máu (bằng chứng chất lượng trung bình, khuyến cáo mạnh). Doppler xuyên sọ có thể được sử dụng để theo dõi và phát hiện co thắt mạch động mạch lớn với độ nhạy thay đổi (bằng chứng chất lượng trung bình, khuyến cáo mạnh). DSA (Digital subtraction angiography) tiêu chuẩn vàng để phát hiện động mạch lớn co thắt mạch (bằng chứng chất lượng cao, khuyến cáo mạnh). Bệnh nhân lâm sàng nghi ngờ thiếu máu não cục bộ trễ nên điều trị tăng huyết áp (bằng chứng chất lượng trung bình, khuyến cáo mạnh). Điều trị nội mạch bằng cách sử dụng thuốc giãn mạch nội mạch và / hoặc nong mạch có thể được xem xét để trì hoãn thiếu máu cục bộ não liên quan đến co thắt mạch (bằng chứng chất lượng trung bình, khuyến cáo mạnh).
Thiếu máu và truyền máu
AHA / ASA
Việc truyền hồng cầu để điều trị thiếu máu có thể hợp lý ở những bệnh nhân SAH có nguy cơ thiếu máu não. Mục tiêu hemoglobin tối ưu vẫn còn phải được xác định (Class IIb, Level B).
NCS
Bệnh nhân nên được truyền hồng cầu để duy trì nồng độ hemoglobin trên 8–10 g / dL ( bằng chứng chất lượng trung bình, khuyến cáo mạnh).
Hạ natri máu
AHA / ASA
Sử dụng fludrocortisone acetate và dung dịch muối ưu trương là hợp lý để ngăn ngừa và điều chỉnh hạ natri máu (Class IIa, Level B).
NCS
Hạn chế dịch không nên được sử dụng để điều trị hạ natri máu (bằng chứng chất lượng yếu, khuyến cáo mạnh). Có thể điều trị sớm bằng hydrocortisone hoặc fludrocortisone để hạn chế bài niệu và hạ natri máu (chất lượng bằng chứng trung bình, khuyến cáo yếu). Các dung dịch muối ưu trương nhẹ có thể được sử dụng để điều chỉnh hạ natri máu (bằng chứng chất lượng rất thấp, khuyến cáo mạnh ).
Tham khảo điều trị Phình mạch không bảo đảm (Unsecured Aneurysms)
Các yếu tố lâm sàng hoặc phình động mạch hỗ trợ loại điều trị
Endovascular coiling
Tuổi lớn, điểm lâm sàng xấu, nhiều bệnh đi kèm, phình động mạch nền ở đỉnh, nguy cơ phẫu thuật cao, túi phình thích hợp để coiling hoặc clipping
Surgical clipping
Phình mạch với tỷ lệ cổ rộng so với thân, các động mạch chủ yếu phát sinh từ vòm túi phình, phình động mạch não giữa, túi phình có tụ máu nhu mô lớn.
Reprinted with permission from Suarez JI, Continuum (Minneap Minn).12 © 2015 American Academy of Neurology. American Heart Association/American Stroke Association recommendations follow the American Heart Association Stroke Council’s methods of classifying the level of certainty of the treatment effect and the class of evidence. For the Neurocritical Care Society’s guidelines, the quality of the data was assessed and recommendations developed using the Grading of Recommendations, Assessment, Development, and Evaluation (GRADE) system
MINH HỌA CA LÂM SÀNG
Ca lâm sàng 1
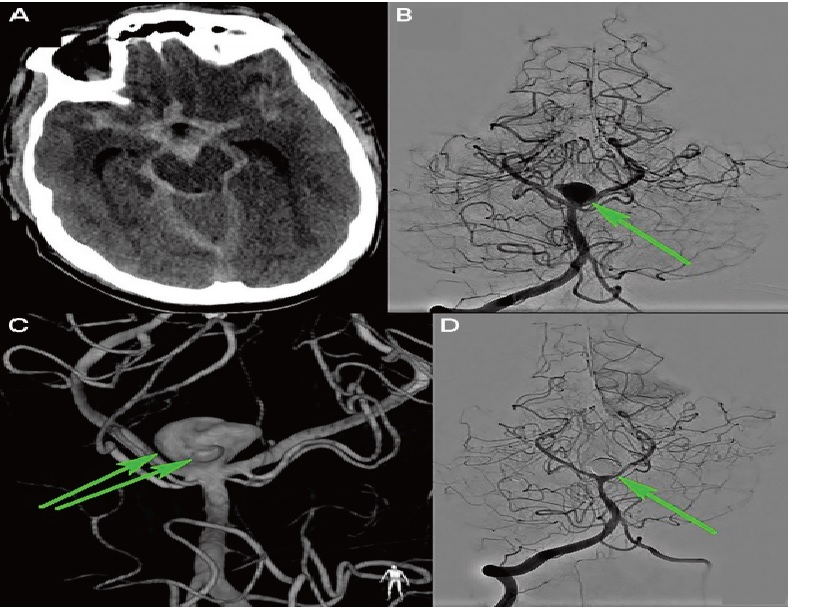
A noncontrast head CT revealed subarachnoid hemorrhage (SAH) in multiple cisterns, intraventricular hemorrhage, and mild hydrocephalus
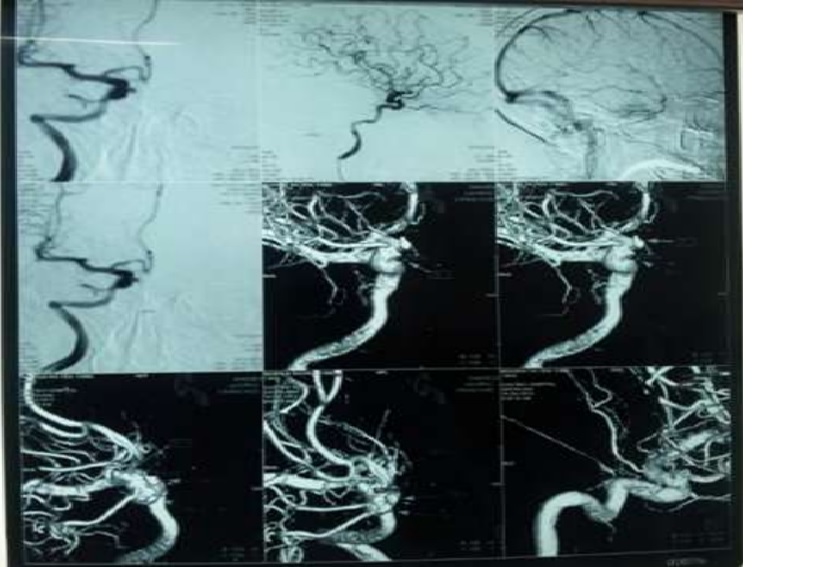
Neuroimaging of the patient in CASE 1. Noncontrast head CT (A) showing acute subarachnoid hemorrhage, and two-dimensional (B) and three-dimensional (C) four-vessel angiogram showing a large top of the basilar artery aneurysm with an irregular shape (B, C, arrows). Two-dimensional angiogram after coiling shows obliteration of the aneurysm (D, arrow)
Nhận xét: Trường hợp này xử trí SAH giai đoạn đầu: chẩn đoán nhanh chóng SAH, hydrocephalus và điều trị cấp cứu ngay lập tức với hạ huyết áp, đặt EVD, và xóa bỏ túi phình động mạch não bị vỡ.
Ca lâm sàng 2
Một người đàn ông 23 tuổi đến khoa cấp cứu vì cơn đau đầu đột ngột sau khi nâng tạ trong phòng tập thể dục. BN mô tả cơn đau đầu là ” cơn đau tồi tệ nhất của cuộc đời mình”. CT đầu không cản quang cho thấy máu xung quanh bể trung não và bể trước cầu (perimesencephalic and prepontine cisterns). Chụp mạch máu không cho thấy nguyên nhân chảy máu. BN được MRI não và cột sống cổ, không có nguyên nhân gây chảy máu. BN được theo dõi 8 ngày sau khi xuất huyết, và được chụp mạch máu lập lại kết quả âm tính. Bệnh nhân xuất viện về nhà vào ngày thứ 10 sau xuất huyết dưới nhện tình trạng bình thường
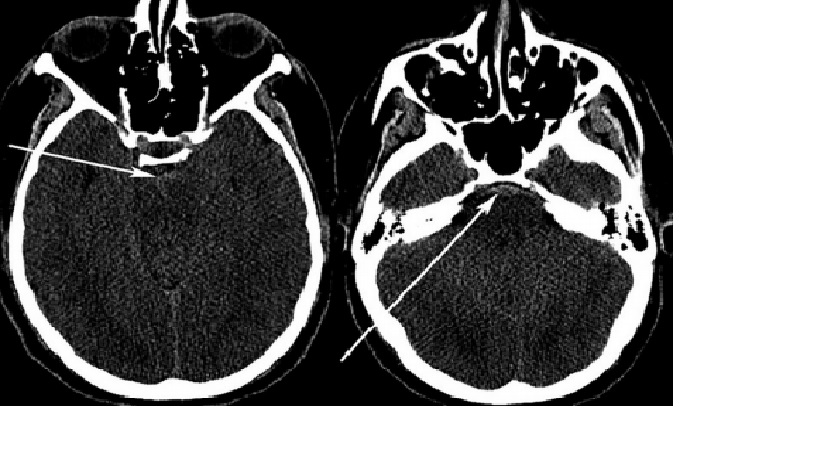
Nhận xét: Trường hợp này minh họa lâm sàng điển hình cho một xuất huyết dưới nhện quanh trung não, với cận lâm sàng đầy đủ tìm kiến nguồn xuất huyết. Diễn biến của bệnh lành tính thường thấy ở những bệnh nhân bị xuất huyết dưới nhện quanh trung não.
Ca lâm sàng 3
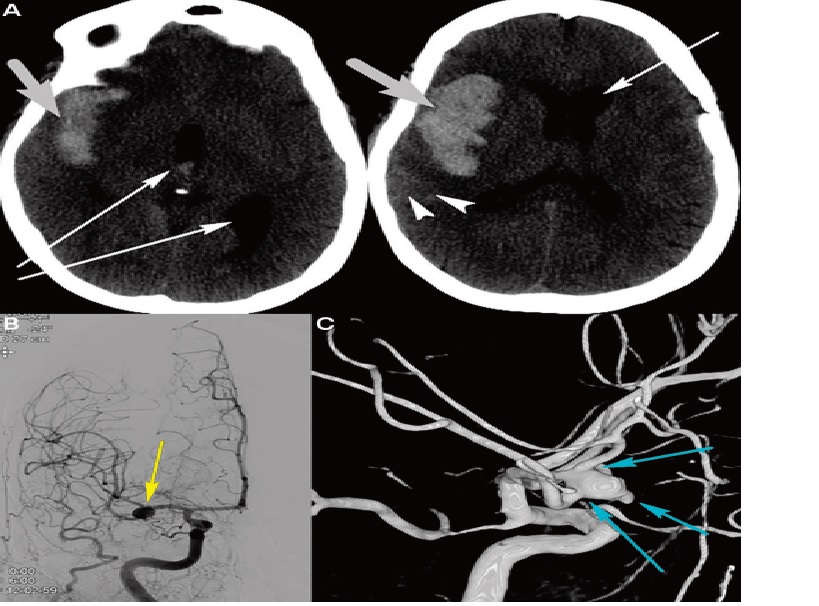
Ruptured right middle cerebral artery aneurysm requiring clipping, and subsequent cerebral vasospasm and delayed cerebral ischemia, A, Noncontrast head CT shows a large intraparenchymal component (thick arrows), small subarachnoid hemorrhage (arrowheads), and intraventricular hemorrhage with hydrocephalus (thin arrows). B, Cerebral angiogram reveals a right middle cerebral artery aneurysm (yellow arrow) as the culprit of the hemorrhage. C, Three-dimensional cerebral angiogram shows the complicated anatomy of this middle cerebral artery aneurysm with multiple vessels coming off the aneurysm and areas of irregular outpouching (blue arrows).
Nhận xét: Trường hợp này cho thấy bệnh nhân có chỉ định phẫu thuật (surgical clipping ) do vị trí nông của phình động mạch ở phần xa động mạch não giữa và giải phẫu của phình động mạch với nhiều mạch thoát ra khỏi phình mạch. Nó cũng cho thấy bệnh nhân có máu tụ lớn ở thái dương (có hoặc không có xuất huyết dưới nhện), phải có chẩn đoán hình ảnh mạch máu, vì phình động mạch não giữa có thể là thủ phạm.
Tháng 6/2021
PGS.TS Cao Phi Phong
Đọc thêm
Chẩn đoán và điều trị các biến chứng sau SAH
Đánh giá lâm sàng và các thang điểm bệnh nhân SAH
Xuất huyết dưới nhện do vỡ phình động mạch thông trước
Xử trí co mạch não sau xuất huyết dưới nhện



Tin cùng chuyên mục:
Migraine tiền đình (vestibular migraine)
Migraine ở phụ nữ có thai
Cập nhật chẩn đoán và điều trị chóng mặt tư thế kịch phát lành tính (BPPV)
Nguy cơ xuất huyết não tăng lên khi dùng Aspirin liều thấp trong phòng ngừa nguyên phát