Tóm tắt
Chìa khóa chẩn đoán
- Hỏi bệnh sử đầy đủ, kiểm tra và xác định các dấu hiệu báo động đau đầu(headache red flags).
- Nếu có nghi ngờ cao về nguyên nhân gây đau đầu thứ phát, hãy thực hiện xét nghiệm huyết học sinh hóa thường quy, CT đầu và / hoặc chọc dò tủy sống là các xét nghiệm chẩn đoán ban đầu.
- Chẩn đoán hình ảnh tiếp theo có thể được xác định dựa trên nghi ngờ lâm sàng (MRI não, MRI/CT mạch máu hoặc chụp động mạch ).
Ưu tiên điều trị
- Giải quyết các phương pháp điều trị khẩn cấp trước khi điều trị đau tích cực (liệu pháp thẩm thấu, tham vấn phẫu thuật thần kinh, xử trí não úng thủy, v.v.).
- Tránh dùng thuốc giảm đau hoặc thuốc an thần quá mức có thể gây nhầm lẫn khi khám.
Tiên lượng
- Đau đầu nguyên phát có tiên lượng lành tính, mặc dù đau mãn tính không kiểm soát được có thể dẫn đến tàn tật.
- Tiên lượng của đau đầu thứ phát phụ thuộc vào nguyên nhân, phương pháp điều trị hiện có và bất kỳ biến chứng thần kinh phối hợp.
- Xác định sớm nguyên nhân thứ phát của đau đầu có thể cải thiện kết quả, đặc biệt trong các trường hợp aneurysmal subarachnoid hemorrhage và acute bacterial meningitis
Thông tin quan trọng
- Đau đầu sấm sét (thunderclap headache )là một cơn đau đầu đột ngột, dữ dội với cường độ cực đại xảy ra trong vòng chưa đầy một phút có thể báo hiệu một tình trạng y tế cấp cứu. Chẩn đoán khẩn cấp cho nguyên nhân thứ phát là cần thiết.
- Bất kỳ đau đầu nào có dấu hiệu báo động đều yêu cầu đánh giá khẩn cấp với CT đầu và có thể chọc dò tủy sống, xét nghiệm thêm (MRI, chụp động mạch và tĩnh mạch) được lựa chọn trong từng trường hợp cụ thể.
- Chụp động mạch (CTA, MRA, DSA) nên được xem xét kỹ trong bối cảnh đau đầu sấm sét hoặc đau đầu cấp tính với dấu thần kinh khu trú.
- CT đầu (có thể MRI) với huyết thanh chẩn đoán và phân tích DNT nên được xem xét trong bối cảnh đau đầu mới với bất kỳ dấu hiệu nhiễm trùng nào.
- Mặc dù status migrainosus, cluster headache và hemiplegic migraine không nguy hiểm đến tính mạng, nhưng không nên coi thường ở cấp cứu vì những bệnh này có thể gây ra bệnh tật và tàn tật đáng kể. Tỷ lệ tự tử tăng lên trong đau đầu chùm do đau không giảm nếu không điều trị.
Giới thiệu
Đau đầu là một mối quan tâm phổ biến trong các khoa cấp cứu và chiếm hơn 2% bệnh nhân đến cấp cứu. Thật không may, không có tiêu chuẩn riêng biệt cho tiếp cận bệnh nhân đau đầu đến khoa cấp cứu. Có bốn câu hỏi cần xem xét trong cấp cứu để giúp hướng dẫn xử trí: (1) Đây có phải là một cơn đau đầu sấm sét? (2) Có các triệu chứng thần kinh khu trú liên quan đến đau đầu? (3) Bệnh nhân có dấu hiệu nhiễm trùng không? (4) Đây có phải là một cơn đau đầu mới và dai dẳng?
Nếu câu trả lời là có cho bất kỳ câu hỏi nào trong số này, nên thực hiện các xét nghiệm và loại trừ nguyên nhân thứ phát. Dấu hiệu báo động đau đầu trong bệnh sử cũng có thể thúc đẩy các xét nghiệm tiếp theo. Cuối cùng, mục tiêu là xác định bệnh nhân nào sẽ có nguy cơ mắc nguyên nhân thứ phát để giảm chi phí và biến chứng do xét nghiệm quá mức.
Nếu đau đầu liên quan đến nguyên nhân thứ phát, xét nghiệm cơ bản ban đầu nên bao gồm CT đầu không tương phản và đôi khi chọc dò tủy sống (LP) nếu không có chống chỉ định, chẳng hạn như khối u nội sọ, rối loạn đông máu hoặc nhiễm trùng da gần chỗ LP. Phân tích dịch não tủy (CSF) nên bao gồm áp lực mở, số lượng tế bào, protein, glucose, xanthochromia, nhuộm gram và nuôi cấy. Hai xét nghiệm này sẽ loại trừ hầu hết các nguyên nhân đòi hỏi phải nhận biết ngay lập tức (xuất huyết dưới nhện, khối chiếm chỗ lớn, nhiễm trùng hệ thần kinh trung ương, apoplexy tuyến yên, u nang keo và tràn dịch não thất), CT không tương phản đôi khi có thể không đủ và nghi ngờ lâm sàng nhiều, chụp CT tương phản hoặc MRI hoặc chụp CT hoặc MR động mạch, thông thường được xác định dựa trên biểu hiện lâm sàng và nguyên nhân nghi ngờ.
Bảng 1: SNOOP Red flags headache 
Bảng 2: Triệu chứng báo hiệu(Red flags) đau đầu thứ phát dựa trên bệnh sử và thăm khám

- Đau đầu sấm sét (A thunderclap headache)
Đau đầu sấm sét được định nghĩa là đau đầu đạt cường độ tối đa trong vòng chưa đầy một phút và kéo dài hơn một giờ. Mặc dù nhiều trong số các trường hợp này lành tính hoặc nguyên phát, nhưng đây là nguyên nhân gây ra thảm họa và / hoặc gây chết người tiềm ẩn phải luôn được loại trừ do tỷ lệ bệnh và tử vong đáng kể có thể xảy ra nếu bỏ sót
Bảng 3: Chẩn đoán phân biệt đau đầu sấm sét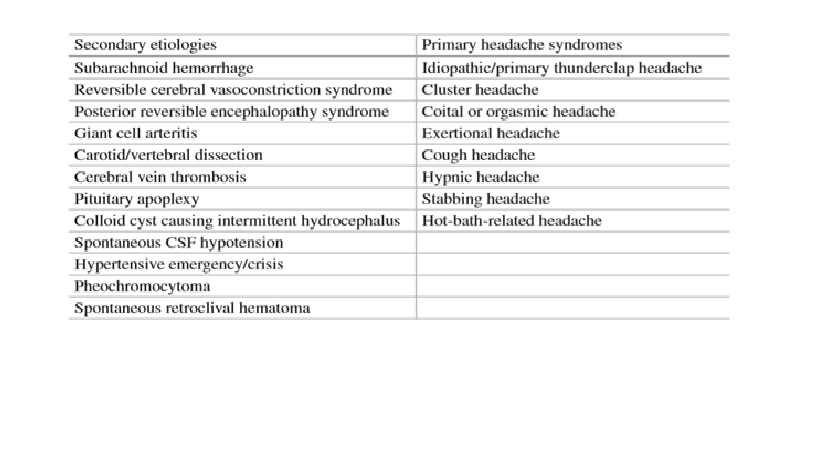
- Xuất huyết dưới màng nhện
Khoảng 25% bệnh nhân bị đau đầu sấm sét có xuất huyết dưới nhện (SAH). Đau đầu sấm sét là triệu chứng phổ biến nhất ở những bệnh nhân mắc SAH, xảy ra ở 50% số bệnh nhân này và có thể là triệu chứng duy nhất. Bệnh nhân bị phình động mạch nội sọ không vỡ cũng có thể bị đau đầu sấm sét. Còn tranh cãi liệu phình động mạch nội sọ chưa vỡ có phải là thủ phạm hay không; tuy nhiên, điều quan trọng là không loại bỏ tình trạng nguy hiểm hoặc cảnh báo đau đầu này bởi vì nó có thể báo hiệu sự vỡ phình động mạch sắp xảy ra. Các triệu chứng liên quan khác của SAH có thể bao gồm buồn nôn, nôn, thay đổi mức độ ý thức, co giật và thiếu hụt thần kinh. Hình ảnh CT đầu cần thiết để đánh giá xuất huyết nội sọ hoặc tổn thương khối. Mặc dù chụp CT không tương phản có độ nhạy cao nếu được thực hiện ngay sau khi xuất huyết, hiếm khi âm tính giả đặc biệt là nếu được thực hiện hơn 6 giờ sau xuất huyết. Do đó, nếu CT scan âm tính, nên thực hiện chọc dò tủy sống. Phân tích CSF thường cho thấy các tế bào hồng cầu và xanthochromia. Xanthochromia có thể được phát hiện sớm nhất là 2 giờ cho đến 2 tuần sau xuất huyết, nhưng độ nhạy là không tối ưu trong vòng 4 giờ đầu tiên và sau vài ngày đầu tiên. Nếu xuất huyết dưới nhện được tìm thấy, xét nghiệm thêm bao gồm chụp CT mạch máu (CTA), chụp mạch máu cộng hưởng từ (MRA) và / hoặc chụp động mạch loại trừ kỹ thuật số (DSA).
- Hội chứng co thắt mạch máu não có hồi phục
(Reversible Cerebral Vasoconstriction Syndrome)
Hội chứng co mạch não có hồi phục (RCVS) thường biểu hiện bằng những cơn đau đầu sấm sét tái phát có hoặc không có thiếu hụt thần kinh khu trú hoặc co giật. Một số thuốc và bệnh lý kết hợp có thể dẫn đến hội chứng này (Bảng 4). Điển hình là CT scan âm tính trừ khi có xuất huyết hoặc thiếu máu cục bộ thứ phát (xuất huyết dưới màng nhện thường gặp nhất và hiếm khi xuất huyết trong não). Chụp động mạch (CTA, MRA hoặc DSA) có thể cho thấy hẹp động mạch nội sọ nhiều chổ giống như viêm mạch máu và bình thường trên hình ảnh theo dõi tiếp theo vài tháng sau đó. Tuy nhiên, điều quan trọng cần lưu ý là 20% chụp động mạch không xâm lấn là âm tính giả trong RCVS và bằng chứng về co mạch có thể không rõ ràng về mặt x quang cho đến một tuần hoặc hơn từ cơn đau đầu sấm sét đầu tiên. CSF thường trắng (so với viêm mạch, thường là viêm), nhưng có thể thấy sự tăng nhẹ của tế bào bạch cầu và nồng độ protein. Thuốc chẹn kênh calci là lựa chọn điều trị. Đó là một bệnh tự giới hạn và đơn pha. Tiên lượng là thay đổi; lành tính trong hầu hết các trường hợp, nhưng khuyết tật có thể do nhồi máu não hoặc xuất huyết nội sọ và hiếm khi, các trường hợp có thể xảy ra nhanh chóng bất thình lình, đặc biệt là trong giai đoạn sau sinh
Bảng 4: Các yếu tố kích hoạt RCVS
Hình 1: Hội chứng co mạch não có hồi phục. BN nữ 57 tuổi bị đau đầu sấm sét tái phát. (A) MRA cho thấy hẹp mạch máu nhiều ổ của động mạch não giữa và sau (mũi tên màu vàng). (B) Lặp lại MRA 1 tháng sau khi điều trị bằng verapamil cho thấy sự đảo ngược của hẹp ĐM nội sọ. Kết quả phù hợp với RCVS 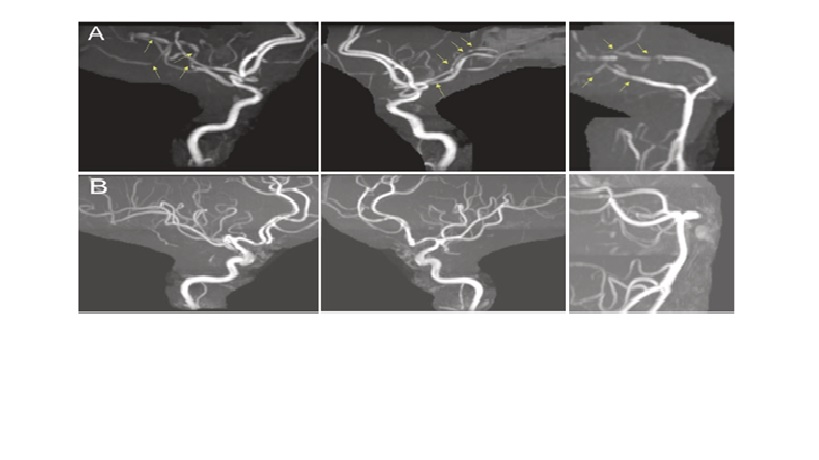
- Hội chứng bệnh não sau có thể đảo ngược
(Posterior Reversible Encephalopathy Syndrome)
Hội chứng bệnh não sau có thể đảo ngược (PRES), còn được gọi là hội chứng bệnh não chất trắng sau có thể đảo ngược (RPLS), đặc trưng khởi phát cấp tính của đau đầu, co giật, lẫn lộn và / hoặc rối loạn thị giác. Đau đầu thường không rõ ràng và đau nhói; tuy nhiên, đau đầu sấm sét cũng đã được mô tả. Hội chứng này thường gặp nhất ở bệnh nhân tăng huyết áp và suy thận nặng, nhưng cũng có thể thấy trong bối cảnh các tác nhân dược lý như thuốc ức chế miễn dịch và hóa trị. Hình ảnh đầu cho thấy phù mạch phía sau (thùy đỉnh và chẩm): hypodensity trên CT và T2-FLAIR hyperintensity trên MRI. Điều trị loại bỏ hoặc kiểm soát các yếu tố kích hoạt
- Bóc tách động mạch cổ (Cervical Arterial Dissections)
Đau đầu là triệu chứng phổ biến nhất của bóc tách động mạch cổ (động mạch cảnh hoặc sống) và là bệnh lý cấp tính và cố định cùng bên bóc tách. Có thể liên quan đến mặt và / hoặc đau cổ. Đau đầu có thể là sấm sét hoặc cấp tính và tiến triển. Bóc tách động mạch cổ xảy ra do một vết rách màng trong mạch (intimal tear) gây ra intramural hematoma. Nguyên nhân của việc bóc tách bao gồm chấn thương cổ, kéo dài hoặc đột ngột duỗi cổ quá mức(neck hyperextension) và nghiệm pháp Valsalva (ví dụ, nhiều cơn ho). Thao tác xoa nắn cổ (Chiropractic neck maneuvers) liên kết với bóc tách động mạch đốt sống ở bệnh nhân trẻ. Tuy nhiên, trong một phần ba trường hợp, bóc tách không xác định nguyên nhân kích hoạt và được phân loại là tự phát. Bóc tách phổ biến hơn ở những bệnh nhân mắc bệnh mô liên kết, và có một số bằng chứng cho thấy bệnh nhân bị bóc tách tự phát có thể có bất thường elastin trong thành mạch.
Bóc tách động mạch cổ cũng có thể biểu hiện với sụp mi và co đồng tử do hội chứng Horner. Thiếu máu võng mạc hoặc não do thuyên tắc mạch máu lớn hoặc tắc nghẽn có thể xảy ra tại thời điểm bóc tách hoặc đến 1 tháng sau khi bóc tách. Các xét nghiệm điển hình bao gồm CT và CTA (hoặc MRA) sẽ cho thấy đoạn cổ hẹp với bóc tách màng trong mạch (cervical segment stenosis consistent with an intimal dissection). MRI cổ có thể thấy intramural hematoma tại vị trí bóc tách, đặc biệt là trên T1 fat-saturated sequences (Hình 2). Hiện tại không có hướng dẫn tiêu chuẩn nào về việc sử dụng thuốc chống huyết khối để phòng ngừa đột quỵ (kháng tiểu cầu hoặc chống đông máu); một thử nghiệm ngẫu nhiên (CADISS) cho thấy nguy cơ đột quỵ thấp trong 1 năm (2,5%) tương tự với điều trị kháng tiểu cầu và với chống đông máu. Tuy nhiên, một số bệnh nhân sẽ bị huyết khối cấp tính tại vị trí intramural hematoma với nhồi máu thiếu máu cục bộ tái phát hoặc hạn chế dòng chảy nghiêm trọng có thể cần can thiệp tích cực hơn như chống đông máu, angioplasty và / hoặc đặt stent.
Hình 2: Bóc tách động mạch sống. BN nam 54 tuổi bị đau đầu dữ dội khởi phát cấp tính nhưng không bị thiếu hụt thần kinh khu trú. MRI Não (không hiển thị) âm tính. (A) MRA cho thấy hẹp khu trú intradural của động mạch sống phải. A “string sign” consistent with flow through the vertebral artery. Shaggy T1 hyperintensity surrounding the artery is consistent with intramural hematoma. (B) Axial and (C) coronal T1-weighted vessel wall imaging sequences demonstrate T1 hyperintense intramural hematoma, confirming the diagnosis of intracranial dissection (arrows)
- Đột quỵ tuyến yên (Pituitary Apoplexy)
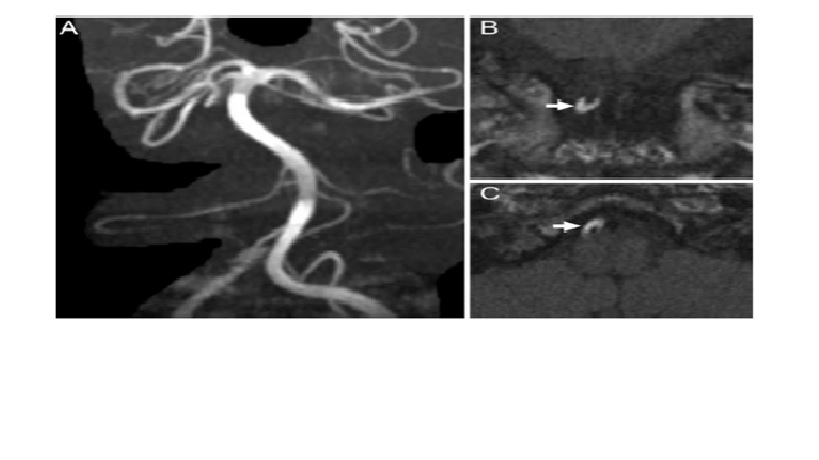
Một cơn nhồi máu xuất huyết tuyến yên có thể gây ra cơn đau đầu sấm sét phối hợp rối loạn thị giác, bao gồm bán manh thái dương 2 bên (bitemporal hemianopia) hoặc nhìn đôi do liệt vận nhãn. Các yếu tố ảnh hưởng bao gồm adenoma tuyến yên, peripartum, chấn thương đầu hoặc chống đông máu. MRI đầu tuyến yên giãn rộng với sự tăng cường ngoại vi (peripheral enhancement) xung quanh lõi nhồi máu và các sản phẩm máu (blood products) (hình 3). CT đầu có thể cho thấy một khối tuyến yên tăng đậm độ nếu có xuất huyết, mặc dù nó thường có độ nhạy thấp. Điều trị bao gồm thay thế hormone, theo dõi huyết động và phẫu thuật giải áp để phục hồi hoặc bảo tồn thị lực
Hình 3 Apoplexy tuyến yên. BN nam 40 tuổi bị đau đầu đột ngột và bán manh thái dương 2 bên trong tuần trước. (A) Sagittal T1-weighted MRI without contrast shows hyperintense subacute blood products in the sella with a fluid-fluid level. (B) Post-contrast T1-weighted MRI shows no intra-pituitary enhancement but rather a ring of enhancement surrounding the pituitary gland. (C) T2-weighted MRI shows hypointense blood products with a fluid level. Findings were consistent with pituitary apoplexy 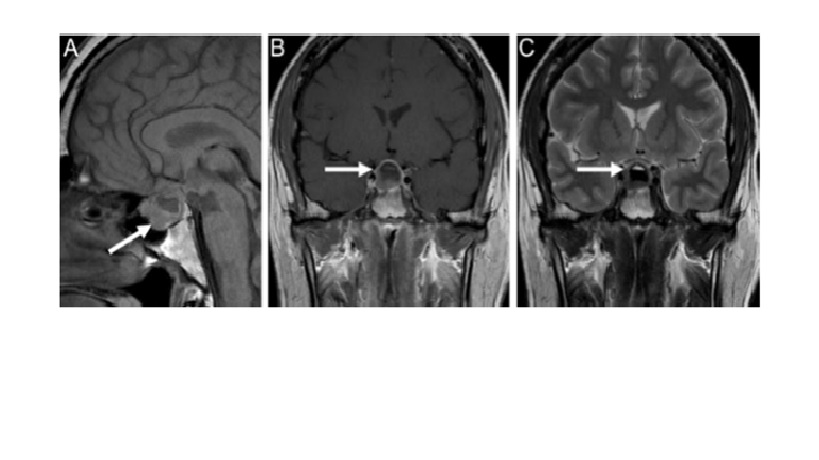
- U nang dạng keo và tràn dịch não thất(Colloid Cyst and Hydrocephalus)
Đau đầu sấm sét có thể là triệu chứng xuất hiện của u nang keo gây ra tràn dịch não tắc nghẽn không liên tục (ngắt quảng). Thông thường, xảy ra khi bệnh nhân nằm xuống và hết khi ngồi dậy, tắc nghẽn não thất thứ ba gây ra tràn dịch não thoáng qua. CT hoặc MRI não để loại trừ chẩn đoán và điều trị là phẫu thuật cắt bỏ (Hình 4).
Hình 4: U nang keo não thất ba. (A) CT không tương phản tăng đậm độ u nang keo ở lỗ Monro (mũi tên). Kết hợp giãn sừng trán và atrium não thất bên phải, giãn sừng thái dương của não thất bên phải, với hydrocephalus (B) 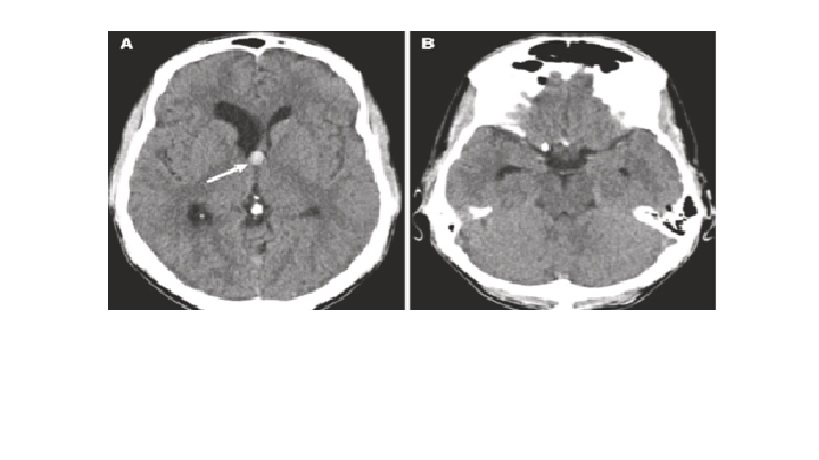
- Retroclival Hematoma
Đây là một nguyên nhân cực kỳ hiếm gặp của xuất huyết nội sọ có thể xảy ra do atlantoaxial trật khớp / chấn thương hay tự phát. Đã có một vài báo cáo trường hợp mô tả phát hiện này trong bối cảnh đau đầu sấm sét khởi phát cấp tính
- Trigeminal Autonomic Cephalalgias
Trigeminal Autonomic Cephalalgias là một loại đau đầu nguyên phát đặc trưng bởi các cơn đau đột ngột giống như sấm sét ảnh hưởng theo phân bố dây thần kinh 5 một bên (thường retro-orbital) đặc biệt phối hợp thần kinh tự động. Phân biệt autonomic cephalalgias (ví dụ, cluster headache, paroxysmal hemicranias, short-lasting unilateral neuralgiform headaches) chủ yếu được phân loại dựa trên thời gian của mỗi cơn đau đầu (giây –giờ). Nhức đầu chùm (Cluster headaches) là autonomic cephalalgia phổ biến nhất. Nhức đầu có xu hướng xảy ra trong một chùm định kỳ(cluster period) và có tính chất chu kỳ của nó. Nhiều bệnh nhân phàn nàn về việc thức dậy vào ban đêm do loại đau đầu này. Thời gian của các chùm định kỳ có thể là vài tuần đến vài tháng và sau đó tái phát sau một thời gian thuyên giảm. Tình trạng này ảnh hưởng đến khoảng 0,1% dân số nói chung tại một số thời điểm trong cuộc đời của họ và 0,05% trong bất kỳ năm nào. Thường xảy ra đầu tiên trong khoảng từ 20 đến 40 tuổi. Đàn ông bị ảnh hưởng gấp bốn lần so với phụ nữ. Nhức đầu chùm được đặt tên cho sự xuất hiện của các nhóm tấn công đau đầu (chùm), còn được gọi là “đau đầu tự tử”( suicide headaches)
Đau đầu đặc biệt kết hợp các triệu chứng thần kinh tự động , chẳng hạn như chảy nước mắt, chảy nước mũi, sụp mi, mặt xanh xao hoặc đỏ bừng. Bệnh nhân bị đau đầu chùm rất khó ở yên trong khi đau; họ sẽ liên tục bước đi hoặc lắc lư. May mắn thay, nó là một cơn đau đầu nguyên phát và không đe dọa trực tiếp đến tính mạng mặc dù những bệnh nhân bị những cơn đau đầu này có nguy cơ tự tử cao do khuyết tật xảy ra do cơn đau cấp tính không giảm. Do đó, điều quan trọng là chẩn đoán và điều trị khẩn cấp những cơn đau đầu này. Thông thường kiểm tra thần kinh là bình thường với ngoại lệ thay đổi đồng tử và sụp mi. CT hoặc MRI rất quan trọng để loại trừ, chẳng hạn như bóc tách động mạch cảnh. Điều trị trong trường hợp cấp cứu hoặc khẩn cấp phải bao gồm oxy 100% lưu lượng cao được truyền qua mặt nạ với tốc độ tối thiểu 12 L mỗi phút. Các phương pháp điều trị cấp tính khác bao gồm triptans tiêm hoặc dihydroergotamine (DHE). Các phương pháp điều trị bổ sung có thể được theo dõi ngoại trú bao gồm chẹn dây thần kinh chẩm, intranasal lidocaine hay steroids uống. Điều trị dự phòng lâu dài bao gồm thuốc chẹn kênh calci hoặc lithium.
2.Đau đầu cấp tính hoặc bán cấp tính mới với các dấu thần kinh khu trú
Đau đầu tiến triển bán cấp là một cơn đau đầu tồi tệ hơn trong vài ngày đến vài tuần. Thường là do nguyên nhân lành tính, nhưng nếu nó đại diện cho một loại đau đầu mới hoặc có liên quan đến các triệu chứng và dấu hiệu thần kinh bất thường, bệnh nhân nên được nghiên cứu với hình ảnh đầu để loại trừ tổn thương khối, nguyên nhân mạch máu, tràn dịch não thất, nhiễm trùng, hoặc bệnh viêm nhiễm. Xét nghiệm thêm phụ thuộc vào tình trạng lâm sàng cụ thể. Các trường hợp cấp cứu thường gặp đau đầu bán cấp, tiến triển sẽ được thảo luận ngắn gọn dưới đây
- Đột quỵ thiếu máu cục bộ
Đột quỵ thiếu máu cục bộ đôi khi có thể kết hợp đau đầu khi khởi phát, đặc biệt nếu nó ở trong tuần hoàn sau. Các đặc điểm của những cơn đau đầu này có thể là lành tính và tương tự như đau nửa đầu hoặc đau đầu do căng thẳng. Hơn nữa, những bệnh nhân này thường có tiền sử đau nửa đầu. Bệnh nhân tiền sử đau nửa đầu có aura có nguy cơ đột quỵ cao hơn, nhưng điều này không phổ biến.
- Huyết khối tĩnh mạch não (CVT)
CVT thường biểu hiện đau đầu ngấm ngầm bán cấp, nhưng hiếm khi có thể xuất hiện dưới dạng đau đầu sấm sét cấp tính. Nó có thể đi kèm với các triệu chứng khác, chẳng hạn như co giật, mờ mắt hoặc thiếu hụt thần kinh khu trú, và nó có thể trở nên tồi tệ hơn khi bệnh nhân nằm nghiêng. Bệnh nhân có thể có tiền sử chấn thương đầu hoặc tình trạng tăng đông gần đây (mang thai, sử dụng thuốc tránh thai, ung thư, bệnh Crohn, hội chứng kháng thể kháng phospholipid, v.v.). Kết quả khám thực thể có thể bao gồm phù nề gai thị do tăng áp lực nội sọ hoặc thiếu hụt thần kinh khu trú nếu có nhồi máu tĩnh mạch kết hợp hoặc xuất huyết nội sọ. Cùng với chụp CT không tương phản, chụp tĩnh mạch CT (CTV) hoặc chụp tĩnh mạch MR (MRV) là cần thiết để xác định chẩn đoán. Chọc dò thắt lưng có thể cho thấy áp lực mở tăng cao và CSF có thể tăng nồng độ protein mà không có pleocytosis đồng thời. Sau khi chẩn đoán được xác nhận, điều trị thường bao gồm chống đông máu, ngay cả khi xuất hiện xuất huyết nội sọ. Hiếm khi, truyền xoang tĩnh mạch tiêu sợi huyết hoặc lấy huyết khối tĩnh mạch cơ học, nhưng dữ liệu về giá trị của các can thiệp này là hạn chế, và nên được dành riêng cho các trường hợp kháng trị với kháng đông.
- Đau đầu do u não
Nhiều bệnh nhân bị u não có thể bị đau đầu, nhưng đau đầu hiếm khi xảy ra đơn độc. Nó thường được mô tả là đau đầu bán cấp, ngày càng nặng hơn sau vài tuần và có thể liên quan đến các đặc điểm gợi ý tăng áp lực nội sọ (tức là, bị xấu đi do Valsalva hoặc gắng sức, tệ hơn khi bệnh nhân nằm ngửa hoặc đánh thức bệnh nhân khỏi giấc ngủ). Nhức đầu do khối u não cũng có thể kết hợp đến các biểu hiện khác tùy thuộc vào vị trí của khối u, chẳng hạn như phù nề gai thị, yếu liệt, rối loạn cảm giác hoặc thay đổi khí sắc / nhân cách bán cấp. Tiền sử bệnh ác tính làm tăng nghi ngờ di căn và tiền sử HIV / AIDS hoặc thuốc ức chế miễn dịch có thể gợi ý các điều kiện cơ hội, chẳng hạn như ung thư hạch bạch huyết. Đánh giá thêm thường bao gồm tìm kiếm ung thư hệ thống nguyên phát với CT ngực / bụng hoặc xương chậu hoặc chụp PET trong trường hợp nghi ngờ di căn và sinh thiết để chẩn đoán mô học. Trong một số trường hợp, cắt bỏ trực tiếp có thể được thực hiện ngay lập tức thay cho sinh thiết. Điều trị ban đầu có thể bao gồm steroid để giảm phù mạch và hỗ trợ kiểm soát cơn đau. Tùy thuộc vào số lượng, kích thước và loại khối u, cắt bỏ khối u, hóa trị và / hoặc xạ trị có thể được sử dụng để điều trị đích.
- Đau đầu do tụ máu dưới màng cứng
Những cơn đau đầu tương tự như đau đầu do u não được mô tả ở trên. Điều quan trọng là phải hỏi về tiền sử chấn thương đầu và chống đông máu, xuất huyết dưới màng cứng tự phát có thể xảy ra ở bệnh nhân cao tuổi không có chấn thương. Điều trị liên quan đến việc chấm dứt bất kỳ tác nhân chống huyết khối nào cho đến khi giải quyết và lấy khối máu tụ
- Hội chứng các cơn đau nửa đầu giống như đột quỵ sau xạ trị (SMART)
Hội chứng SMART là một biến chứng hiếm gặp và chậm trễ của xạ não các khối u nội sọ khi bệnh nhân bị thiếu hụt giống như đột quỵ bán cấp (yếu một bên, mất cảm giác, thất điều, mất ngôn ngữ, khiếm khuyết thị trường v.v.) kết hợp đau đầu migraine. Các triệu chứng khác có thể bao gồm co giật hoặc bệnh não. Những triệu chứng này thường hết trong vài tuần, mặc dù một số ít bệnh nhân còn bị thiếu hụt để lại. Khởi phát xảy ra vài năm sau khi xạ trị toàn bộ não hoặc lesion-targeted radiation. Trong trường hợp đau đầu liên quan đến thiếu hụt thần kinh khu trú, MRI hoặc CT đầu và đôi khi hình ảnh mạch máu (MRA hoặc CTA) để loại trừ đột quỵ hoặc tái phát khối u, vì hội chứng SMART là chẩn đoán loại trừ. MRI đầu cho thấy sự tăng cường gyriform, T2 hyperintensity và dày lên gần khu vực chiếu xạ trước đó là gợi ý của hội chứng này (Hình 5).
Hình 5: Hội chứng SMART BN nam 61 tuổi có tiền sử left parieto-occipital grade 2 oligodendroglioma được điều trị bằng phẫu thuật cắt bỏ và xạ trị 13 năm trước khi trình bày để đánh giá các triệu chứng thần kinh mới, đáng chú ý nhất là chứng mất ngôn ngữ cũng như dị cảm cánh tay phải và rối tầm. BN không bị suy giảm ý thức hay co giật.
(A) Post- contrast MRI demonstrates gyral enhancement in the left temporal, parietal, occipital, and posterior frontal lobes around the resection cavity. (B) In addition, there is clear gyral swelling. (C) Susceptibility-weighted imaging sequence demonstrates multiple foci of T2∗ hypointensity in the bilateral deep cerebral white matter consistent with radiation related microhemorrhages 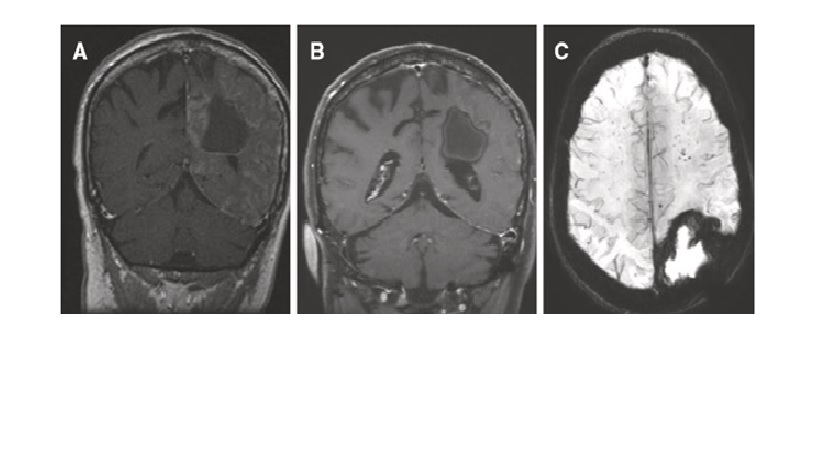
- Migraine liệt nửa người (Hemiplegic Migraine)
Migraine liệt nửa người biểu hiện đau đầu tiến triển bán cấp kết hợp thiếu hụt thần kinh. Đau đầu được mô tả một bên và đau nhói và liên quan đến chứng sợ ánh sáng, chứng sợ âm thanh, hoặc buồn nôn và nôn, có thể là do di truyền hoặc lẻ tẻ. Thường rất khó để phân biệt lâm sàng với đột quỵ, đặc biệt trên biểu hiện ban đầu. Nên thận trọng theo dõi và đánh giá để loại trừ đột quỵ hoặc động kinh tại thời điểm xuất hiện ban đầu, hoặc nếu đặc điểm của các triệu chứng thay đổi theo thời gian. Đây là một nhóm bệnh nhân đầy thách thức nhưng một bệnh sử kỹ lưỡng có thể hỗ trợ trong việc hướng dẫn chẩn đoán và điều trị. May mắn thay, đây là một rối loạn đau đầu nguyên phát và do đó không đe dọa đến tính mạng, mặc dù nó có thể gây ra khuyết tật thoáng qua. Điều trị thường bao gồm điều trị triệu chứng cấp tính bằng thuốc giảm đau và thuốc chống nôn. Các tác nhân gây co mạch như triptans và ergotamine thường bị chống chỉ định do nguy cơ co thắt mạch máu ở những bệnh nhân này. Một nghiên cứu nhỏ thực sự hỗ trợ khi sử dụng triptan, nhưng hầu hết các chuyên gia thích tránh rủi ro tiềm ẩn. Điều trị phòng ngừa dài hạn theo dõi ngoại trú, thuốc Acetazolamide và Verapamil thường được kê đơn nhất.
3.Đau đầu tiến triển bán cấp-mạn tính có dấu hiệu nhiễm trùng
Hầu hết các cơn đau đầu kèm theo sốt là lành tính và có khả năng thứ phát sau nhiễm trùng toàn thân như cảm lạnh thông thường, cúm hoặc viêm xoang, đặc biệt là ở bệnh nhân ngoại trú. Tuy nhiên, phải có một sự nghi ngờ thấp đối với viêm màng não, đặc biệt là trong tình trạng khẩn cấp và cấp cứu. Mặc dù viêm màng não vô khuẩn hoặc virus thường tự giới hạn và nó có tiên lượng tốt, can thiệp muộn bằng kháng sinh cho viêm màng não cấp do vi khuẩn có thể gây tử vong.
- Viêm màng não do vi khuẩn
Viêm màng não có thể xuất hiện với một cơn đau đầu bán cấp liên quan đến chứng sợ ánh sáng và chứng sợ âm thanh, cứng gáy và các dấu hiệu khác của bệnh viêm màng não, bệnh não và các dấu hiệu nhiễm trùng huyết (như nhịp tim nhanh, hạ huyết áp và sốt). Tuổi cao, tình trạng suy giảm miễn dịch và các phẫu thuật thần kinh hoặc tai mũi họng gần đây làm tăng nguy cơ nhiễm trùng hệ thần kinh trung ương. Đánh giá bao gồm cấy máu, chụp đầu có cản quang (lý tưởng là chụp MRI nhưng chụp CT là đủ để loại trừ tổn thương chiếm chỗ) và chọc dò tủy sống. Viêm màng não thường gặp nhất là vô trùng hoặc siêu vi và tự giới hạn; tuy nhiên, điều quan trọng là bắt đầu điều trị bằng kháng sinh càng sớm càng tốt và tiếp tục sử dụng chúng cho đến khi viêm màng não do vi khuẩn được loại trừ. Bắt đầu sử dụng steroid đồng thời khi nghi ngờ viêm màng não cấp tính mắc phải cộng đồng (community-acquired acute bacterial meningitis). Nếu có phát ban (purpuric rash), viêm màng não do não mô cầu nên được xem xét và loại kháng sinh phù hợp. Lựa chọn kháng sinh phụ thuộc vào vi khuẩn nghi ngờ hoặc được xác nhận và đặc điểm của từng bệnh nhân (bao gồm tuổi, tiền sử sử dụng rượu, phẫu thuật thần kinh hoặc tai mũi họng, tình trạng suy giảm miễn dịch, v.v.). Tiên lượng thường tốt với điều trị sớm. Tuy nhiên, viêm màng não khởi phát tối cấp với tiến triển nhanh đến hôn mê có tiên lượng xấu hơn nhiều.
- Áp xe nội sọ
Cơn đau đầu bán cấp, xấu đi sau nhiều ngày đến vài tuần. Nó có thể liên quan đến sốt và nôn trong một nửa các trường hợp , triệu chứng thần kinh khu trú và dấu hiệu tăng áp lực nội sọ. Điều quan trọng là phải hỏi về tiền sử các thủ thuật tai mũi họng hoặc phẫu thuật thần kinh gần đây, các thủ thuật nha khoa và các tình trạng liên quan đến tình trạng suy giảm miễn dịch (như liệu pháp ức chế miễn dịch hoặc AIDS). Hình ảnh não giúp chẩn đoán. Điều trị liên quan đến dẫn lưu và kháng sinh phổ rộng.
4. Đau đầu dai dẳng mới
- Viêm động mạch thái dương
Viêm động mạch thái dương (còn được gọi là viêm động mạch tế bào khổng lồ) phải luôn luôn được xem xét ở những bệnh nhân trên 50 tuổi có đau đầu mới dai dẳng vì chẩn đoán và điều trị kịp thời có thể ngăn ngừa mất thị lực và đột quỵ. Mất thị lực thường liên quan nhất đến bệnh lý thần kinh thị do thiếu máu cục bộ trước (AION). Tuy nhiên, bệnh thần kinh thị giác do thiếu máu cục bộ sau, tắc động mạch trung tâm hoặc cilioretinal (central retinal or cilioretinal artery occlusion) và nhồi máu thùy chẩm cũng có thể được tìm thấy. Viêm mạch này cũng có thể gây ra nhồi máu não và hiếm khi xuất huyết nội sọ. Đau đầu có thể thay đổi nhưng thường ảnh hưởng đến vùng đầu thái dương / chẩm và không đặc hiệu; nó có xu hướng lan tỏa. Nó có thể được liên kết với đau da đầu thái dương (temporal scalp tenderness), jaw claudication, fatigue, và arthralgia (polymyalgia rheumatica). Chụp động mạch sẽ chứng minh sự thu hẹp nhiều mạch máu được mô tả hiện ra như xâu chuỗi (“beading”) và chọc dò dịch não tủy kết quả viêm nhiễn. Xét nghiệm chẩn đoán thêm nên bao gồm sinh thiết động mạch thái dương, thường cho thấy thâm nhiễm tế bào đơn nhân hoặc viêm mô hạt của thành động mạch. Điều trị bao gồm steroid và có thể điều trị immunomodulatory.
- Tăng áp lực nội sọ vô căn (Idiopathic Intracranial Hypertension)
Mặc dù tăng áp lực nội sọ thường là do tổn thương khối (mass lesion), nó cũng có thể xảy ra mà không có tổn thương cấu trúc. Tăng áp lực nội sọ vô căn (IIH) thường biểu hiện đau đầu bán cấp và có xu hướng phổ biến hơn ở những phụ nữ béo phì trẻ, những người có thể có tiền sử các loại đau đầu khác (như đau nửa đầu). Các đặc điểm liên quan khác bao gồm mờ mắt, thị giác bị che khuất và bất thường thị trường điểm mù lan rộng do phù gai thị, nhìn đôi do liệt vận nhãn và ù tai dạng mạch đập. MRI / MRV nên được thực hiện để loại trừ tổn thương khối và huyết khối tĩnh mạch não, có thể biểu hiện tương tự. Não MRI trong IIH thường là bình thường nhưng có thể cho thấy hố yên trống (empty sella), và dây thần kinh thị quanh co và thắc nút. (hình 6). Chọc dò thắt lưng sẽ cho thấy áp lực mở cao (trên 22 cmH2O). Điều trị nội khoa bao gồm giảm cân và acetazolamide hoặc thuốc lợi khác như furosemide. Các lựa chọn phẫu thuật bao gồm mở cửa sổ bao tk thị (optic sheath fenestration) nếu có giảm thị lực. Ở những bệnh nhân kháng trị nội khoa, có thể cân nhắc shunt CSF.
Hình 6: Tăng áp lực nội sọ vô căn. BN nữ 31 tuổi với chỉ số khối cơ thể là 41,3, bị suy giảm thị lực cấp tính trong bối cảnh đau đầu kinh niên. Áp suất mở CSF là 46 cmH2O. (A) MRI T2 sự giãn nở của vỏ bọc thần kinh thị giác (mũi tên ngắn) cũng như làm phẳng các đĩa thị (đầu mũi tên). (B) Chụp tĩnh mạch MR cho thấy không có bẩm sinh của xoang TM ngang trái và hẹp xoang TM ngang phải. (C) Kiểm tra đáy mắt cho thấy phù nề. (D) Chụp cắt lớp kết hợp quang học cho thấy macular exudates, điển hình của IIH 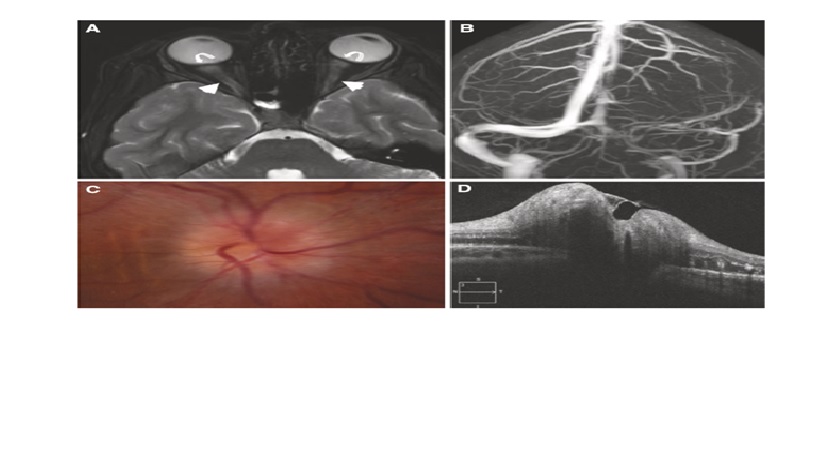
- Hạ áp lực nội sọ
Đau đầu thế đứng(orthostatic headache) xảy ra khi ngồi hoặc đứng lên và hết khi nằm ngửa là đặc điểm của hạ huyết áp nội sọ. Thông thường, những cơn đau đầu này là âm ỉ hoặc mạch đập, hiếm khi có thể khởi phát sấm sét. Rối loạn này thường được gây ra bởi rò rỉ CSF từ rách màng cứng. Chọc dò thắt lưng là nguyên nhân phổ biến nhất; chấn thương, tai mũi họng, hoặc các thủ thuật giải phẫu thần kinh, ho mạnh / Valsalva, túi thừa màng não hoặc các bệnh mô liên kết cũng có thể gây ra vấn đề này. Các phát hiện MRI thường cho thấy sự tăng cường pachymeningeal, low-lying cerebellar tonsils, flattened pons, mở rộng tuyến yên và spinal epidural venous plexus prominence (Hình 7). Nếu có hiện tượng chảy nước mũi, một mẫu có thể được sử dụng để phát hiện transferrin beta-2, chỉ có trong CSF. Các xét nghiệm chẩn đoán khác có thể bao gồm CT myelography or indium nuclear cisternography. Điều trị nội khoa đau đầu bao gồm caffeine và dịch. Thường cần một bản vá máu ngoài màng cứng(epidural blood patch) trên khu vực nghi ngờ rò rỉ là cần thiết. Trong trường hợp nguồn được xác định và lỗi vá máu ngoài màng cứng, có thể cần phải sửa chữa phẫu thuật trực tiếp. Nếu không tìm thấy nguồn nào, một bản vá máu mù vẫn có thể có lợi.
Hình 7: Hạ áp lực nội sọ. BN nam 55 tuổi với nhiều triệu chứng bao gồm đau đầu dữ dội mãn tính được cải thiện khi bệnh nhân ở tư thế phụ thuộc. Bệnh nhân được chẩn đoán không đúng với viêm màng não mãn tính. Áp suất mở CSF là 3 cm H2O. (A) Sagittal T1-weighted MRI demonstrates brain sag with flattening of the pons, downward shift of the cerebellar tonsils (arrow) and enlargement of the pituitary. (B) Post-contrast MRI demonstrates prominent diffuse dural thickening and enhancement, typical imaging findings of CSF hypotension 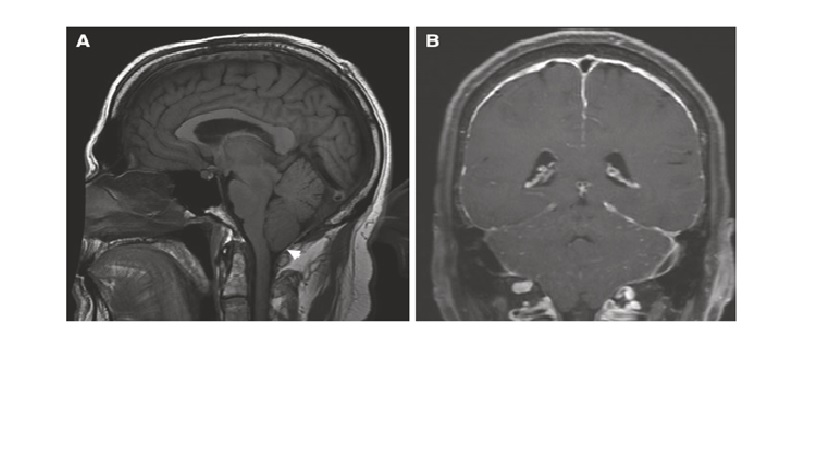
- Trạng thái đau nửa đầu (Status Migrainosus)
Đau đầu mới ở bệnh nhân đau nửa đầu nên được đánh giá về nguyên nhân thứ phát có thể. Tuy nhiên, một cơn đau nửa đầu điển hình không ngừng là một dấu hiệu gợi ý về trạng thái đau nửa đầu. Mặc dù đây không phải là một vấn đề đe dọa đến tính mạng, nhưng nó có thể bị bất lực và có thể cần đến đánh giá ở cấp cứu về bù dịch và thuốc giảm đau tiêm trong khi bị nôn. Không có cách tiếp cận tiêu chuẩn hoặc phổ quát nào đối với trạng thái đau nửa đầu, và các phương pháp điều trị thường được lựa chọn dựa trên bệnh tật mắc phải của bệnh nhân và bệnh sử. Điều trị có thể bao gồm ergotamines; triptans; thuốc chống nôn, như metoclopramide và prochlorperazine, IV kháng viêm không steroid như ketorolac, intravenous magnesium, steroids hay valproic acid.
Lược dịch từ “Neurological Emergencies A Practical Approach”, Alejandro A. Rabinstein Editor. Deena M. Nasr and Sherri A. Braksick. Springer Nature Switzerland AG 2020
PGS.TS Cao Phi Phong
Tháng 4/2020



Tin cùng chuyên mục:
Migraine tiền đình (vestibular migraine)
Migraine ở phụ nữ có thai
Cập nhật chẩn đoán và điều trị chóng mặt tư thế kịch phát lành tính (BPPV)
Nguy cơ xuất huyết não tăng lên khi dùng Aspirin liều thấp trong phòng ngừa nguyên phát