BN nam, 17 tuổi nhập viện vì yếu tứ chi
Cách nhập viện khoảng 2 tuần, bệnh nhân cảm giác tê, nhức mỏi bắp chân không điều trị gì.
Cách nhập viện 7 ngày, bệnh nhân bắt đầu yếu 2 chi dưới, cảm giác đi nặng chân, yếu tăng dần, kèm theo yếu nhẹ 2 tay, vẫn tự cài nút áo, tự đi lại được.
BN đi khám BV huyện được chẩn đoán: Viêm cơ không rõ, điều trị không rõ trong vòng 5 ngày, BN hoàn toàn không cải thiện triệu chứng mà yếu chân tăng dần, không tự đi đứng được nên chuyển viện BV Chợ Rẩy.
Tiền sử bản thân , gia đình, thói quen bình thường
Khám tổng quát dấu hiệu sinh tồn ổn định, thể trạng trung bình, các cơ quan chưa phát hiện bệnh lý
Khám thần kinh BN tỉnh táo hợp tác, ghi nhận
Sức cơ:
Chi trên: gốc chi 5/5, ngọn chi 4/5, đồng đều 2 bên. Chi dưới:gốc chi 4/5, ngọn chi 3/5, đồng đều 2 bên.
Không yếu cơ cổ và trục thân.
Cảm giác :
Cảm giác tê 2 bàn chân bàn tay, Không đau cơ
Không thấy giảm cảm giác nông (sờ, đau) và cảm giác sâu (rung âm thoa, vị thế khớp) rõ.
Phản xạ:
Phản xạ gân cơ gót 2 bên, phản xạ gối 2 bên: mất. Các phản xạ gân cơ khác mất 2 bên.
Phản xạ da bụng (+), PX Babinski (-)
Các chức năng thần kinh khác bình thường
Tóm tắt
BN nam 17 tuổi khởi bệnh tê ngọn chi, nhức mỏi bắp chân, bệnh tiến triển yếu dần chân lên 2 tay và không tự đi lại được. Thăm khám sức cơ yếu tứ chi ngọn nhiều hơn gốc. Cảm giác khách quan không ghi nhận giảm(?). Mất phản xạ gân xương tứ chi, phản xạ bó tháp âm tính.
Chẩn đoán
- Chẩn đoán có khả năng nhất là gì? (hội chứng, vị trí, nguyên nhân)
- Bước chẩn đoán tiếp theo là gì?
- Bước tiếp theo trong điều trị là gì?
BÀN LUẬN
Mục tiêu
- Chẩn đoán được vị trí và nguyên nhân bệnh lý thần kinh ngoại biên
- Biết cách tiếp cận chẩn đoán hội chứng Guillain-Barré, bao gồm lâm sàng và kết quả khám nghiệm, và hiểu được chẩn đoán phân biệt
- Hiểu rằng việc phát hiện suy hô hấp và rối loạn tim mạch phải là ưu tiên hàng đầu trong điều trị hội chứng Guillain-Barré.
Chẩn đoán có khả năng nhất là gì?
Vị trí tổn thương, nguyên nhân?
Bn có hội chứng liệt mềm 4 chi kiểu ngoại biên: dây thần kinh
Sơ đồ phân biệt tổn thương sừng trước (thân tế bào), dây thần kinh, tiếp hợp thần kinh cơ và cơ
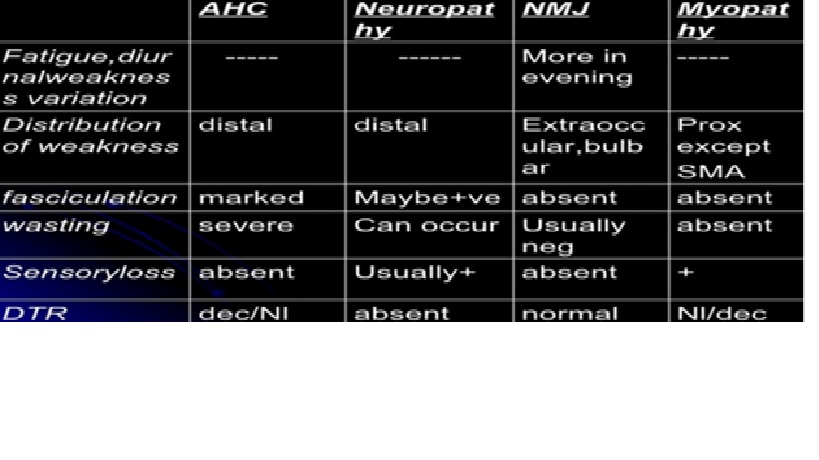
Yếu cơ thay đổi trong ngày (1), phân bố liệt(2), rung giật bó cơ (3), teo cơ (4), mất cảm giác (5) và phản xạ gân xương (6)
BN tổn thương dây thần kinh 5 câu hỏi đặt ra:

Ca lâm sàng: tổn thương sợi vận động và cảm giác, phân bố ngọn chi, đối xứng, diễn tiến cấp, tổn thương sợi trục và đa dây thần kinh
Sơ đồ phân biệt tổn thương sợi trục và myelin:
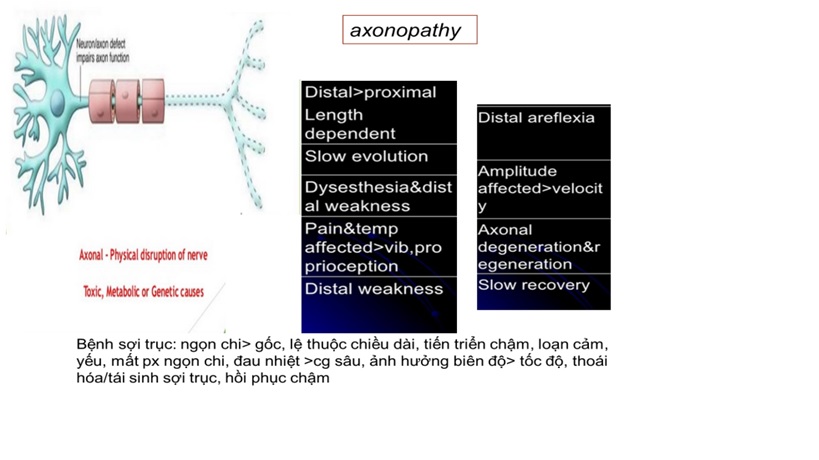
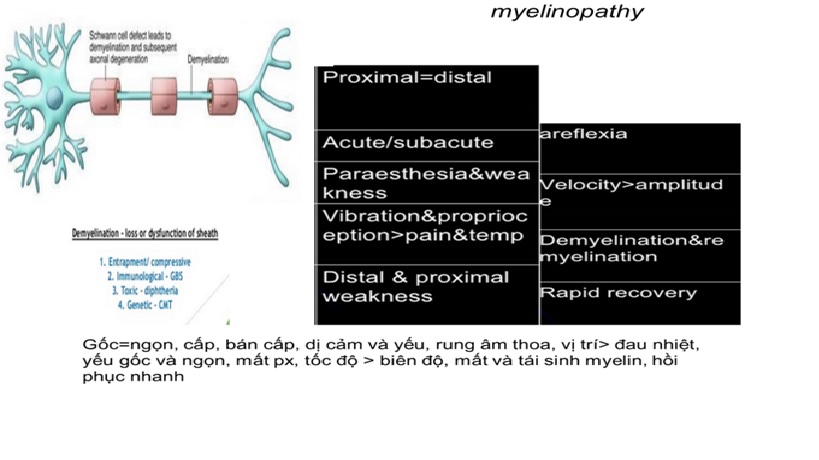

Nguyên nhân có khả năng nhất ?
Hội chứng Guillain Barre
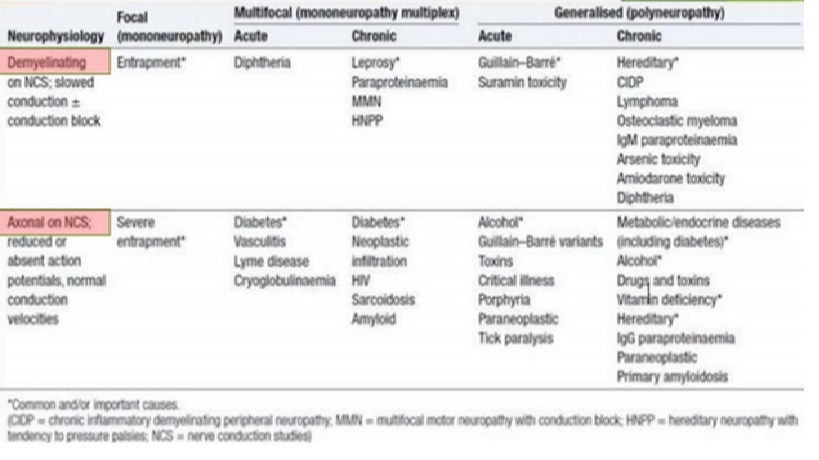
Sơ đồ các nguyên nhân thường gặp bệnh lý đa dây thần kinh
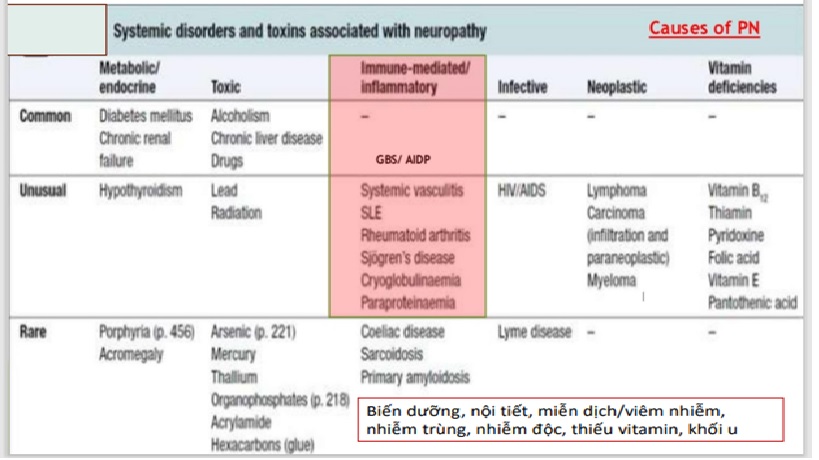
Các bước chẩn đoán tiếp theo và kế hoạch điều trị?
Hội chứng Guillain- Barre: (SOAP)
S (subjective)
Có bị bệnh giống cúm hoặc tiêu chảy trước đó không?
Khoảng 60% bệnh nhân mắc hội chứng Guillain-Barré (GBS) có tiền căn nhiễm trùng đường hô hấp hoặc đường tiêu hóa từ 1 đến 3 tuần trước khi bắt đầu các triệu chứng. Ít phổ biến hơn, GBS có thể theo sau một thủ tục tiêm chủng hoặc phẫu thuật.
BN có bị yếu và tê không?
Dị cảm không đặc hiệu và tê ở bàn tay và ngón chân xuất hiện đầu tiên.
Một điểm yếu tăng dần sau đó xảy ra, bắt đầu từ chân và chuyển sang cánh tay trong vài ngày đến một hoặc hai tuần.
Bệnh nhân có bị song thị, khó nuốt hoặc nói không?
Các dây thần kinh sọ liên quan thường xuyên, gây ra nhìn đôi, nuốt khó và nói khó.
Khi bệnh nhân có các triệu chứng thần kinh sọ não, điều quan trọng là phải đề phòng để ngăn ngừa viêm phổi hít (ví dụ, giữ đầu giường nâng cao 45 độ, NPO hoặc chế độ ăn khó nuốt).
Bệnh nhân có triệu chứng hô hấp không?
GBS thường ảnh hưởng đến các dây thần kinh phrenic cung cấp cơ hoành, gây ra tình trạng ngắn hơi thở và lưu giữ CO2. Những bệnh nhân cần được giám sát chặt chẽ.
Bệnh nhân có bất kỳ triệu chứng nào của rối loạn chức năng tự chủ không?
Bí tiểu hoặc tiểu không kiểm soát, mất mồ hôi hoặc chảy nhiều mồ hôi và sắc mặt đỏ bừng thường gặp ở GBS.
O (objective)
Đánh giá các dấu hiệu sinh tồn
Tìm nhịp chậm hoặc nhịp nhanh và dao động tăng huyết áp và hạ huyết áp. Đây là do rối loạn chức năng TK tự động.
Quan sát hô hấp. Tìm kiếm nhịp thở nặng nhọc và sử dụng cơ hô hấp phụ (parasternal, scalene, sternocleidomastoid, trapezius, và pegeonis).
Đánh giá chức năng thần kinh sọ
Cơ ngoài nhãn cầu, cơ mặt và phản xạ nôn (gag reflex).
Thực hiện kiểm tra vận động
Ghi lại sức cơ của từng nhóm cơ chính. Yếu cơ thường là đối xứng.
Trương lực giảm. Phản xạ bị giảm dần và mất. Babinski vắng mặt. Dáng đi bị tổn thương.
Kiểm tra forced vital capacity (FVC)
FVC sống là xét nghiệm cạnh giường đối tượng tốt nhất để theo dõi tình trạng hô hấp của bệnh nhân.
(Ngoài ra, yêu cầu BN hít thở sâu và đếm nhanh. Khả năng đạt 20 con số trong một lần thở tương ứng với dung tích sống > 1,5 L).
Thực hiện chọc dò thắt lưng
Áp suất mở bình thường phải <20 mm Hg.
Số lượng tế bào thường <10 / mm3, nhưng có thể nhiều hơn, chủ yếu là tế bào lympho.
Số lượng tế bào sẽ trở lại bình thường sau 2 đến 3 ngày.
Glucose bình thường. Protein có thể bình thường trong 3 ngày đầu tiên nhưng nên tăng lên
sau đó trong 4 đến 6 tuần (phân ly albumino-tế bào học).
EMG và khảo sát dẫn truyền thần kinh (NCS)
EMG / NCS là chẩn đoán của GBS. Kết quả có thể bình thường trong vài ngày đầu nhưng sau đó sẽ cho thấy đáp ứng F kéo dài, tiềm thời trễ, block dẫn truyền, giảm vận tốc dẫn truyền và giảm điện thế hoạt động của cơ – CMAP( prolonged F response, distal latency, conduction block, reduced conduction velocity, and reduced compound muscle action potential)
Nó cũng có giá trị tiên lượng. Nếu tổn thương sợi trục được nhìn thấy (thay vì mất myelin), tiên lượng xấu cho sự hồi phục hoàn toàn.
A (assessment)
Hội chứng Guillain Barre
Ảnh hưởng đến trẻ em và người lớn ở mọi lứa tuổi và cả hai giới tính. Tỷ lệ mắc được ước tính vào khoảng hai trường hợp trên 100.000 người mỗi năm.
Nó được gây ra bởi các tự kháng thể tấn công myelin của dây thần kinh ngoại vi, dẫn đến viêm và mất myelin. Việc tạo ra các kháng thể tự động được kích hoạt bằng tiếp xúc với một số kháng nguyên vi khuẩn và vi rút.
Campylobacter jejuni, HIV, cytomegalovirus, Epstein-Barr virus, Mycoplasma pneumoniae, bệnh Lyme và một số vắc xin nhất định đều có liên quan đến GBS.
Hội chứng Miller-Fisher là một biến thể của GBS. BN liệt mắt, mất phản xạ và mất điều hòa. Kháng thể kháng thần kinh anti-GQ1B, có tính chất chẩn đoán.
Chẩn đoán phân biệt của GBS bao gồm bệnh tủy sống cấp tính, bệnh nhược cơ nặng, liệt ve(tick paralysis), bạch hầu, bại liệt(poliomyelitis), rối loạn chuyển hóa porphyrin, độc tố (ngộ độc thịt, saxitoxin, ciguatoxin và tetrodotoxin), ngộ độc organophosphat, và các bệnh thần kinh ngoại vi khác.
P (planning)
Nhập viện
GBS gây tử vong nhanh chóng nếu không can thiệp nếu liên quan đến chức năng hô hấp.
FVC nên được kiểm tra từ 4 đến 6 giờ trong bệnh cấp tính.
ABG cơ bản nên được khảo sát.
BN có dung tích sống <20 mL / kg nên được nhập ICU.
Dung tích sống <15 mL / kg là chỉ định đặt nội khí quản.
Bệnh nhân khó nuốt hoặc có dấu hiệu thần kinh sọ não nên NPO(“nothing by mouth,” from the Latin nil per os). Đánh giá giọng nói / nuốt trước khi bắt đầu cho ăn uống đường miệng.
Huyết áp có thể không ổn định do rối loạn chức năng TK tự động. Điều trị bằng thuốc hạ huyết áp và tăng áp IV nếu HA vượt quá giới hạn.
Liệt ruột (GI ileus) đôi khi là một vấn đề. Sử dụng chất hỗ trợ nhu động và chất làm mềm phân.
Bắt đầu điều trị sửa đổi miễn dịch
Vì căn bệnh này là do các tự kháng thể tấn công các dây thần kinh ngoại vi, cơ sở lý luận là loại bỏ các kháng thể đó. Có thể sử dụng globulin miễn dịch tiêm tĩnh mạch (IVIG) hoặc plasmapheresis.
IVIG (tổng cộng 2 g / kg IV chia trong 5 ngày) hoạt động chậm hơn nhưng dễ dàng và an toàn hơn
Plasmapheresis có phản ứng nhanh hơn nhưng yêu cầu đường trung tâm lớn và có nhiều tác dụng phụ nghiêm trọng hơn vì lượng lớn huyết tương đang được trao đổi
Đảm bảo và thông báo cho BN và gia đình của BN về tiên lượng
GBS có tỷ lệ tử vong khoảng 3% đến 5% ngay cả khi được điều trị tốt nhất. Chết là thường do ngừng tim và suy hô hấp.
Hầu hết các bệnh nhân phục hồi hoàn toàn. Khoảng 10% còn lại di chứng.
Quá trình hồi phục thường mất vài ngày đến vài tuần. Nếu có thiệt hại sợi trục, sự phục hồi có thể mất hàng tháng đến hàng năm.
GBS là một pha. Tuy nhiên, khoảng 5% đến 10% sẽ tái phát hoặc tiến triển bệnh. Nếu đúng như vậy, chẩn đoán sẽ trở thành bệnh viêm đa dây thần kinh do viêm mãn tính (chronic inflammatory demyelinating polyneuropathy- CIDP).
Ca lâm sàng
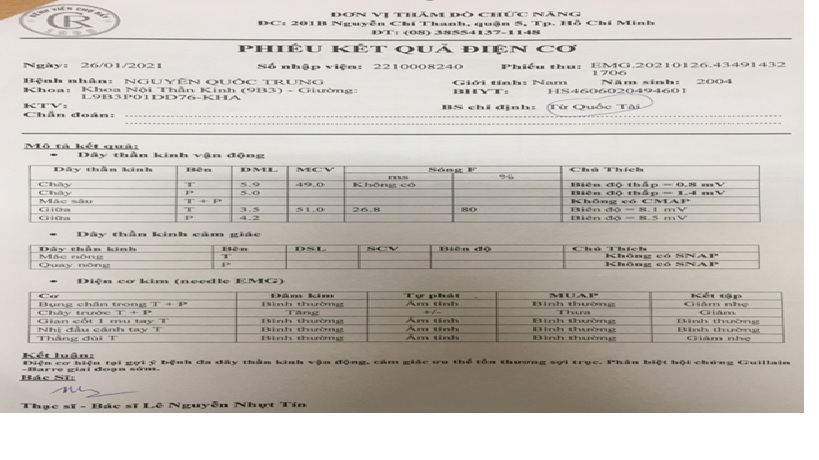
Chọc dò DNT: chạm mạch: DNT trong, không màu. Tế bào 200 HC/mm3, 1 BC/mm3 hầu hết lymphocyte. Glucose 64mg/dl, Protein 42,64mg/dl, Clo 124mmol/l, Bilirubin 0,02mg/dl. (ngày chọc dò? Trong tuần đầu : bình thường)
EMG và NCS
Bênh đa dây thần kinh cấp vận động-cảm giác ưu thế tổn thương sợi trục
KẾT LUẬN
Bệnh đa dây thần kinh cấp vận động-cảm giác ưu thế tổn thương sợi trục ( AMSAN)
(Acute motor sensory axonal neuropathy)

PGS.TS Cao Phi Phong
Tháng 2/2021
Đọc thêm
Ca lâm sàng GBS-Liệt VII ngoại biên 2 bên


Tin cùng chuyên mục:
Migraine tiền đình (vestibular migraine)
Migraine ở phụ nữ có thai
Cập nhật chẩn đoán và điều trị chóng mặt tư thế kịch phát lành tính (BPPV)
Nguy cơ xuất huyết não tăng lên khi dùng Aspirin liều thấp trong phòng ngừa nguyên phát