BN nữ, 67 tuổi, lý do nhập viện không nói được và liệt ½ người
Bệnh ngày thứ 1, BN đột ngột không nói được, nghe hiểu, liệt ½ người phải
M 80l/p, HA 17/90, Nhịp thở 20l/p
Thăm khám tỉnh táo, mất ngôn ngữ Broca, liệt VII TƯ bên (P), liệt nửa người bên (P), tay > chân (sức cơ chi trên 3/5, chân 4/5), pxgx giảm ½ phải, Babinski (+)
TC: cao huyết áp điều trị không thường xuyên
BN được chụp CT đầu không cản quang: XHN vùng trán trái
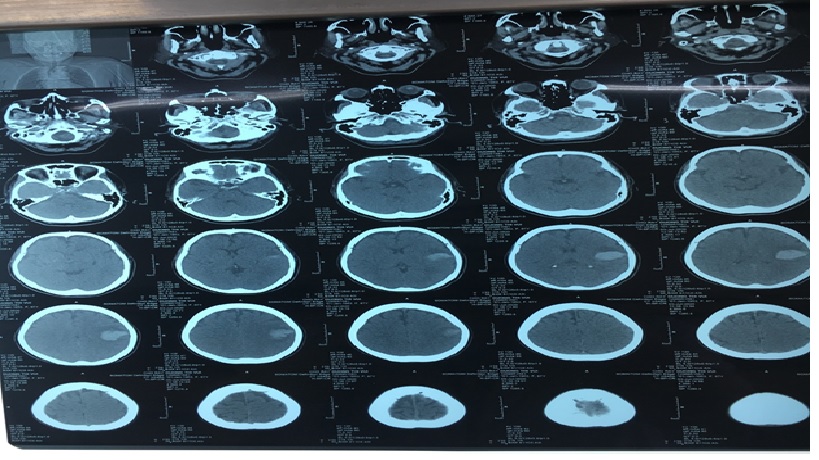
Chẩn đoán: xuất huyết não thùy trán trái/ tăng huyết áp
Tiếp cận BN chẩn đoán xuất huyết não (intracerebral hemorrhage, ICH)
Các bước thực hiên
SOAP: hỏi bệnh, thăm khám, chẩn đoán và xử trí
S (subjective): Triệu chứng chủ quan
Bệnh nhân có các yếu tố nguy cơ của đột quỵ xuất huyết không?
Cho đến nay, nguyên nhân phổ biến nhất của xuất huyết não là tăng huyết áp mãn tính. Các yếu tố nguy cơ khác bao gồm bệnh tiểu đường, dị dạng mạch máu, xuất huyết thoát mạch (bleeding diatheses) và lạm dụng thuốc.
Có triệu chứng tăng áp lực nội sọ không?
Đột quỵ do xuất huyết có nhiều khả năng gây ra tăng áp lực nội sọ (ICP) do hiệu ứng khối (mass effect) từ khối máu tụ. Các triệu chứng của tăng ICP bao gồm nhức đầu, buồn nôn / nôn và hôn mê.
O (objective): Triệu chứng khách quan
Đánh giá ABC (đường thở, nhịp thở và tuần hoàn) và các dấu hiệu sinh tồn
BN có thể hôn mê. Thiết lập đường thở. Có thể xảy ra chứng ngưng thở và ngưng thở nếu thân não bị chèn ép. Huyết áp thường tăng cao > 180/100 mm Hg.
Tìm các dấu hiệu của tăng áp lực nội sọ
Phù gai thị, xuất huyết võng mạc dưới màng trong (subhyaloid retinal hemorrhage), liệt dây 6 một bên hoặc hai bên, hạn chế nhìn lên trên
Thực hiện thăm khám thần kinh
Thực hiện thăm khám thần kinh để biết đó có phải là đột quỵ hay không và vị trí tổn thương.
Xét nghiệm thường quy
Sinh hóa, công thức máu, phân tích nước tiểu, sàng lọc độc chất, PT và PTT
Chụp CT vùng đầu không có thuốc cản quang
Test nhanh nhất và nhạy nhất để chẩn đoán xuất huyết trong não (ICH), kiểm tra bằng chứng máu trong não thất, hiệu ứng khối và sự dịch chuyển đường giữa
A (Assessement): Đánh giá hay chẩn đoán xuất huyết não (ICH)
ICH chiếm 10% đến 15% của tất cả các trường hợp đột quỵ. Tỷ lệ tử vong cao hơn đột quỵ do thiếu máu cục bộ.
Nguyên nhân phổ biến nhất của ICH là tăng huyết áp mãn tính. Các mạch máu bị ảnh hưởng là các mạch máu nhỏ. Các vi phình mạch hình thành tại các điểm yếu khi các mạch bị thoái hóa. ICH xảy ra khi một trong các vi mạch bị vỡ. Khối máu tụ tạo áp lực lên các vi mạch lân cận khiến chúng cũng bị vỡ.
Các vị trí phổ biến nhất của ICH, theo thứ tự tần suất giảm dần, là hạch nền, chất trắng sâu, đồi thị, pons và tiểu não.
Một nguyên nhân phổ biến khác của ICH là bệnh mạch máu não dạng amyloid, một bệnh thoái hóa mạch máu gặp ở người cao tuổi. β-Amyloid lắng đọng trong động mạch trong chất xám của não, làm cho khu vực này dễ bị chảy máu.
Các nguyên nhân khác của ICH cần xem xét bao gồm:
• Cocaine và amphetamine
• Xuất huyết giảm tiểu cầu, bệnh máu khó đông, và xơ gan hoặc điều trị chống đông máu.
• Dị dạng mạch máu như dị dạng động tĩnh mạch, chứng phình động mạch và u máu thể hang. Tìm tiền sử đau đầu và co giật.
P (Planning) Kế hoạch hay điều trị
Nhập vào ICU
Hầu hết bệnh nhân mắc ICH đều trong tình trạng nguy kịch. Hầu hết đều lơ mơ và cần đặt nội khí quản để bảo vệ đường thở. Đặt BN trên giường nghỉ ngơi. An thần nếu cần. NPO (nothing by mouth) ngoại trừ thuốc vì nguy cơ hít cao.
Quản lý ICP (áp lực nội sọ)
Một trong những chìa khóa để đạt được tối thiểu tổn thương não do ICH là kiểm soát cẩn thận ICP.
Điều chỉnh các rối loạn đông máu, nếu có
Cho huyết tương tươi đông lạnh và vitamin K khi PT và PTT kéo dài. Truyền tiểu cầu giảm tiểu cầu (tiểu cầu <50).
Quản lý huyết áp
Hướng dẫn AHA – 2015, Đối với bệnh nhân ICH có HATT từ 150 đến 220 mmHg và không có chống chỉ định điều trị HA cấp tính, hạ HATT cấp tính xuống 140 mmHg là an toàn (Loại I; Mức Bằng chứng A) và có thể hiệu quả để cải thiện kết cục chức năng. (Loại IIa; Mức độ Bằng chứng B). (Đã sửa đổi từ hướng dẫn trước)
Tránh giảm HA nhanh chóng. Thuốc chống tăng huyết áp PRN phổ biến được sử dụng trong ICH bao gồm:
• Labetalol: cho 5–10 mg IV Q 10 phút PRN MAP> 110
• Nicardipine IV bắt đầu 5 mg / giờ và chuẩn độ 2,5 mg / giờ Q 5 đến 15 phút để duy trì MAP <110. Tốc độ tối đa là 15 mg / giờ
(p.r.n.: Abbreviation meaning “when necessary” (from the Latin “pro re nata”, for an occasion that has arisen, as circumstances require, as needed).)
Hội chẩn phẫu thuật thần kinh
Không giống như xuất huyết não do chấn thương, đột quỵ xuất huyết không đáp ứng tốt với việc hút máu tụ bằng phẫu thuật. Tuy nhiên, nếu bệnh nhân có khối máu tụ lớn với khối lượng lớn và sắp xảy ra thoát vị, can thiệp phẫu thuật được chỉ định. Trong trường hợp chảy máu vào não thất, phải đặt ống dẫn lưu não thất để ngăn ngừa não úng thủy, đồng thời theo dõi áp lực nội sọ. Trong trường hợp chảy máu ở hố sau (thân não và tiểu não), thường phải phẫu thuật craniotomy vì nguy cơ chèn ép thân não và ngừng các chức năng hô hấp và tim mạch quan trọng.
Bắt đầu liệu pháp vật lý, nghề nghiệp và nói / nuốt khi ổn định
Bệnh nhân sống sót sau ICH thường hồi phục tốt hơn đột quỵ do thiếu máu cục bộ. Sắp xếp phục hồi chức năng nội trú nếu có thể. Hầu hết bệnh nhân sẽ đủ ổn định để trải qua liệu pháp vật lý trị liệu từ 5 đến 7 ngày sau khi bị chảy máu. Đánh giá khả năng nuốt trước khi bắt đầu áp dụng chế độ ăn uống PO. Nếu BN không thành công, bắt đầu cho ăn qua ống thông mũi-dạ dày (NG).
Thảo luận kế hoạch với gia đình
Thường thì bệnh nhân sẽ bị thiếu hụt thần kinh trầm trọng. Công việc của bác sĩ thần kinh là đưa ra khả năng chức năng mong đợi và giải thích cho thành viên trong gia đình. Thảo luận về tình trạng DNR (do not resuscitate). Nếu bệnh nhân không thể bảo vệ đường thở của mình, sẽ phải chuyển ống nội khí quản sang mở khí quản. Nếu bệnh nhân không thể nuốt được, sẽ chuyển NG sang mở dạ dày nội soi đặt ống qua da (percutaneous endoscopic gastrostomy tube). Nếu bệnh nhân có khả năng duy trì trạng thái thực vật lâu dài, hãy thảo luận với gia đình về việc ngừng chăm sóc.
Phụ lục
- Aphasia : định nghĩa, phân loại, chẩn đoán
- Nguyên nhân XHN thường gặp người lớn tuổi
MẤT NGÔN NGỮ( APHASIA)
Định nghĩa aphasia
- Aphasia là sự tổn thương ngôn ngữ, ảnh hưởng đến việc sản xuất hoặc hiểu lời nói và khả năng đọc hoặc viết.
- Aphasia do tổn thương não – phổ biến nhất là do đột quỵ, đặc biệt là ở những người lớn tuổi.
- Chấn thương não, khối u não hoặc nhiễm trùng.có thể gây mất ngôn ngữ
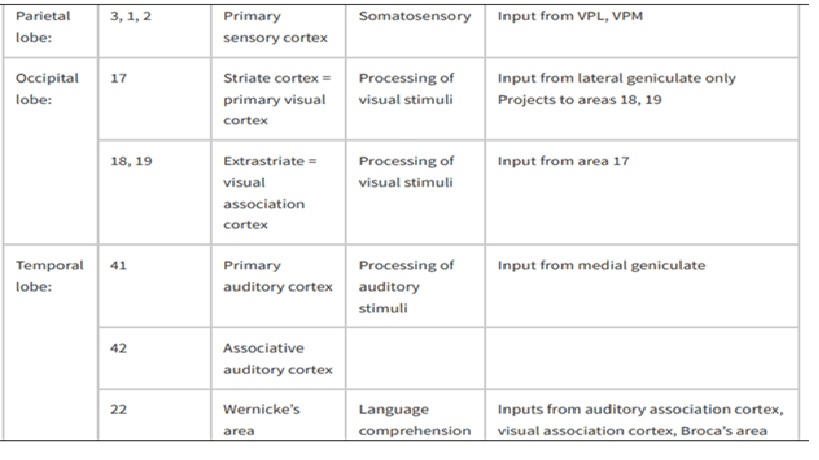
Giải phẫu vỏ não
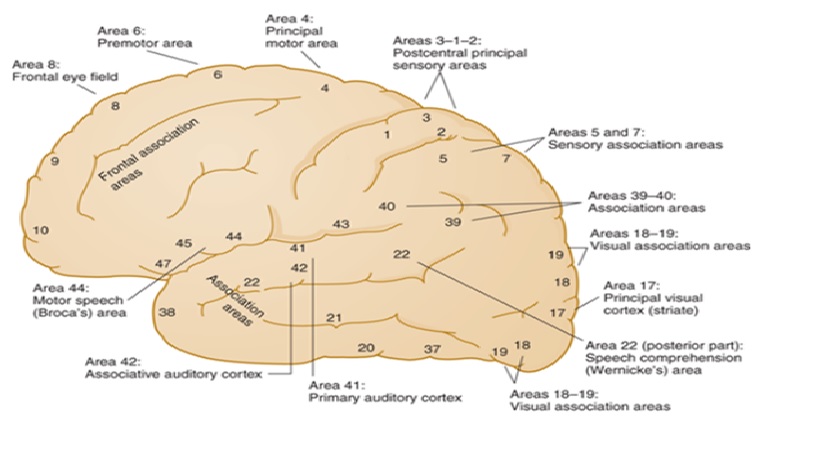
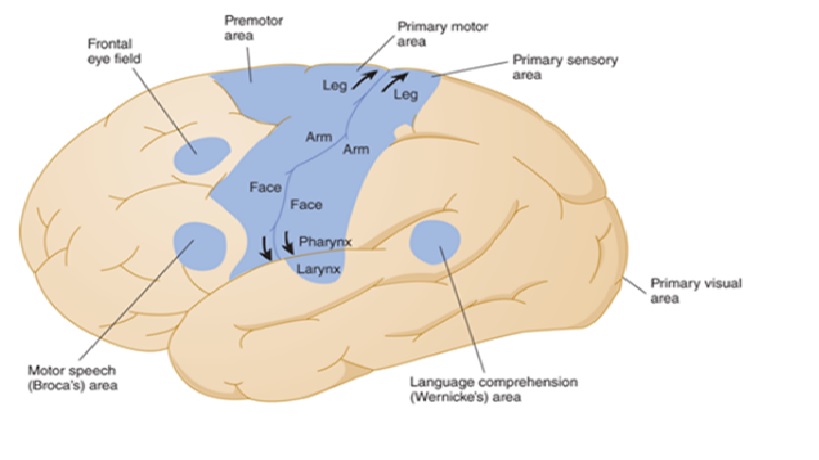
Chức năng các thùy vỏ não
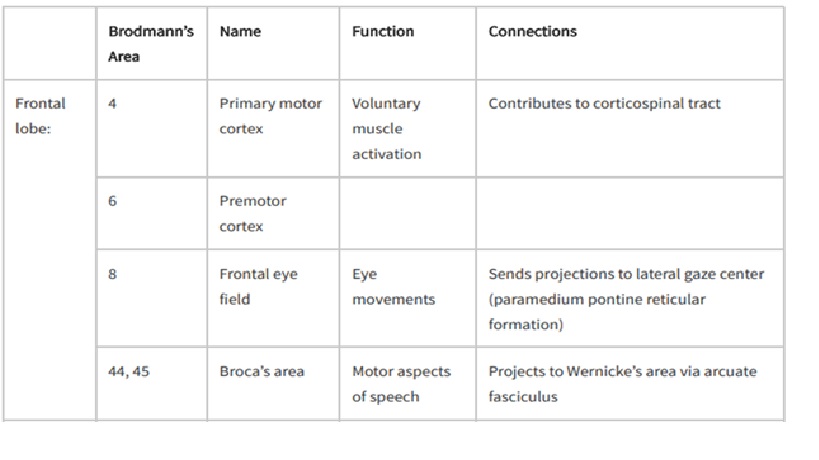
Phân loại aphasia
Aphasia có thể nghiêm trọng khiến cho việc giao tiếp với bệnh nhân gần như không thể, hoặc rất ít. Nó có thể ảnh hưởng chủ yếu đến một khía cạnh sử dụng ngôn ngữ, chẳng hạn như khả năng truy xuất tên của các đối tượng hoặc khả năng đặt các từ lại với nhau thành câu hoặc khả năng đọc. Tuy nhiên, thông thường hơn, nhiều khía cạnh của giao tiếp bị tổn thương, trong khi một số kênh vẫn có thể truy cập để trao đổi thông tin.
Nhiều loại mất ngôn ngữ khác nhau như: Toàn thể , Broca (vận ngôn), Wernicke (giác ngôn), Anomic (định danh), Mất ngôn ngữ hỗn hợp xuyên vỏ, xuyên vỏ vận động, cảm giác và Tiến triển nguyên phát.
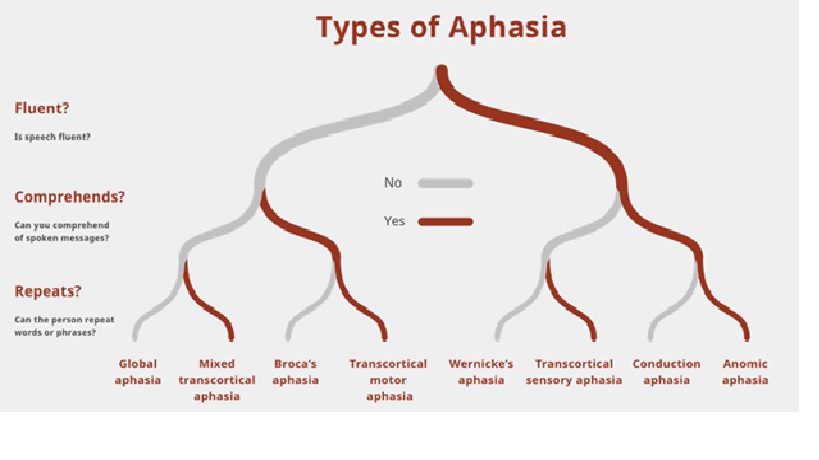
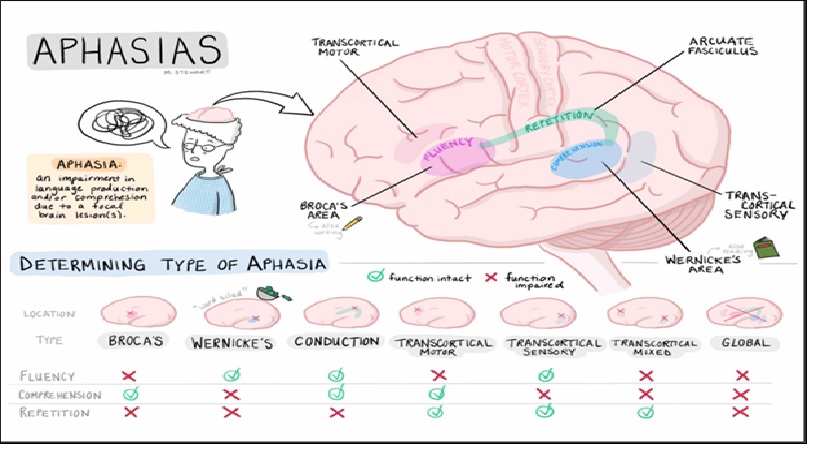
Ba lĩnh vực trong thăm khám rối loạn ngôn ngữ: lời nói lưu loát, hiểu và lập lại
Broca’s aphasia
- Được khu trú tổn thương kinh điển thùy trán, chứng mất ngôn ngữ Broca đặc trưng bởi nonfluency with sparse output and agrammatism (lời nói không lưu loát với cho ra rời rạc và không ngữ pháp)
- Sự lặp lại cũng bị suy yếu.
- Hiểu còn tương đối nhưng thường không hoàn toàn bình thường, đặc biệt đối với lời nói phức tạp về mặt ngữ pháp (“nồi đồng nấu ốc, nồi đất nấu ếch”). hay “No ifs ands or buts”
- Viết nói chung bị ảnh hưởng tỷ lệ thuận với lời nói.
Mối liên quan giữa mất ngôn ngữ của Broca và khu vực của Broca được quan sát nhất quán ở cấp tính thay vì đột quỵ mạn tính. Thường có triệu chứng liệt nửa người bên phải và apraxia lời nói (oral apraxia) phản ánh tổn thương các cấu trúc tiếp giáp trong các khu vực vận động và vận động phụ.
Wernicke’s aphasia
- Mất ngôn ngữ Wernicke là mất ngôn ngữ trôi chảy với tổn thương sự hiểu biết rõ rệt
- Kinh điển, lời nói là phong phú , nhưng vô nghĩa, chứa lỗi và từ mới (speech is voluminous, but meaningless, containing paraphasic errors and neologisms)
- Điều này thường được mô tả là “word salad “.
- Bài phát biểu thường giữ nhịp điệu và ngữ điệu bình thường (normal cadence and intonation).
- Hiểu và sản xuất ngôn ngữ viết cũng bị suy yếu tương tự. Bệnh nhân xuất hiện không biết về thiếu hụt.thần kinh.
Liên kết với các tổn thương ở vùng thái dương trên phía sau (khu vực Wernicke), thường không có thiếu hụt vận động với hội chứng này. Tuy nhiên, có thể ảnh hưởng thị trường trên bên phải
Word salad definition is – unintelligible, extremely disorganized speech or writing manifested as a symptom of a mental disorder (such as schizophrenia).
Conduction aphasia (dẫn truyền)
- Chứng mất ngôn ngữ dẫn truyền là một hội chứng mất ngôn ngữ trôi chảy (fluent aphasia) với tổn thương sự lặp lại (repetition), paraphasic errors, thường gặp phonemic (âm vị ) nhưng hiểu biết tương đối được bảo tồn.
- Bệnh nhân thường cố gắng nhiều lần để sửa lỗi của họ.
- Ngôn ngữ viết có thể bị ảnh hưởng tương tự.
Hội chứng này có thể được quan sát thấy trong quá trình phục hồi từ mất ngôn ngữ Wernicke và các tổn thương ở supramarginal gyrus or deep parietal white matter. Thường không có thiếu hụt thần kinh đi kèm khác.
(Paraphasia is a type of language output error commonly associated with aphasia, and characterized by the production of unintended syllables, words, or phrases during the effort to speak: Paraphasia là một loại lỗi đầu ra ngôn ngữ thường liên quan đến chứng mất ngôn ngữ và được đặc trưng bởi việc tạo ra các âm tiết, từ hoặc cụm từ ngoài ý muốn trong nỗ lực nói)
Global aphasia (toàn bộ)
- Mất ngôn ngữ toàn bộ bao gồm thiếu hụt trong tất cả các chức năng ngôn ngữ.
- Bệnh nhân thường bị câm hoặc chỉ tạo ra những lời nói không từ (mute or produce only nonword utterances)
- Họ không thể tuân theo các mệnh lệnh, mặc dù họ có thể đáp ứng với ngữ điệu hoặc cách diễn đạt lời nói (respond to the intonation or expression of the speech.
Bởi vì hội chứng này thường liên quan đến chấn thương perisylvian rộng ảnh hưởng đến cả khu vực của Broca và Wernicke, nên bệnh nhân thường bị liệt nửa người bên phải và thường bị thiếu hụt thị trường bên phải. Tuy nhiên, các báo cáo trường hợp mắc chứng mất ngôn ngữ toàn bộ không có bệnh liệt nửa người đã được báo cáo trong bối cảnh viêm não, tổn thương chọn lọc liên quan đến cả khu vực của Broca và Wernicke, và biểu hiện muộn của chứng mất trí (dementia) do thoái hóa
Transcortical motor aphasia (vận động xuyên vỏ)
- Đặc trưng bởi nonfluent speech output, với hiểu biết và lặp lại tốt, bệnh nhân mất ngôn ngữ này dường như gặp khó khăn trong việc bắt đầu lời nói, cũng như hoàn thành một ý nghĩ.
- Viết bị gián đoạn tương xứng.
- Có thể xảy ra trong quá trình phục hồi từ mất ngôn ngữ của Broca hoặc là thiếu hụt chính.
Hội chứng này được mô tả trong các nhồi máu liên quan đến động mạch não trước và / hoặc watershed động mạch não trước-giữa gây tổn thương vùng vận động phụ và / hoặc kết nối với vùng lời nói perisylvian trán trước. Nó cũng có thể xảy ra ở những bệnh nhân hồi phục từ mất ngôn ngữ Broca. Khi liên quan đến các tổn thương ở thùy trán phía trước, bệnh nhân có thể biểu hiện sự thờ ơ và các dấu hiệu giải phóng thùy trán bên. Ngược lại, khi liên quan đến tổn thương ở vùng vận động phụ, bệnh nhân dường như rất nỗ lực để nói và cũng có thể biểu hiện các dấu hiệu của bó tháp bên phải (yếu, tăng phản xạ, dấu hiệu Babinski)
Transcortical sensory aphasia (cảm giác xuyên vỏ)
- Đây là một mất ngôn ngữ trôi chảy với paraphasic errors thường xuyên và tổn thương sự hiểu biết có vẻ giống với chứng mất ngôn ngữ của Wernicke.
- Một sự khác biệt là sự lặp lại nguyên vẹn (intact repetition), có thể ở dạng echolalia (nhại lời)
- Bệnh nhân thường có thể đọc to (đôi khi có lỗi), nhưng không hiểu.
- Hội chứng này đã được giải thích là đại diện cho sự mất kết nối giữa quá trình xử lý âm vị học (phonological processing), vẫn còn nguyên vẹn và giải mã từ vựng – ngữ nghĩa (lexical-semantic decoding), bị tổn thương.
Hội chứng này đã được tạo ra bởi các tổn thương liền kề với khu vực của Wernicke ở vùng thái dương-chẩm hoặc đỉnh-chẩm (ví dụ, angular gyrus). Đây có thể là một khu vực watershed động mạch não giữa và sau. Phù hợp với vị trí này, bệnh nhân thường không có khiếm khuyết về vận động, nhưng có thể bị thiếu hụt cảm giác hoặc thị trường (inferior quadrantanopia or hemianopia).
Transcortical mixed aphasia (hổn hợp)
- Bệnh nhân mất ngôn ngữ hỗn hợp xuyên sọ có tất cả các đặc điểm của mất ngôn ngữ toàn bộ ngoại trừ chừa lại việc lặp lại. (global aphasia except that repetition is spared)
- Ít hoặc không có lời nói tự phát, nhưng có thể lặp lại những gì vừa được nói. Khi được bắt đầu một cụm từ phổ biến, đôi khi có thể lặp lại và sau đó tự mình hoàn thành nó.
- Hiểu biết về ngôn ngữ viết và nói bị suy giảm nghiêm trọng.
Tổn thương watershed vùng trước và sau hoặc do thuyên tắc não đa ổ, thường có những khiếm khuyết về thần kinh khác. Tùy thuộc vào bối cảnh lâm sàng, hội chứng này có thể xảy ra trong bối cảnh bihemispheric watershed damage that produces bilateral spastic quadriparesis (“man in a barrel” syndrome) and/or visual field loss.
Anomic aphasia (định danh)
- Mặc dù anomia là một đặc điểm chung của hầu hết các hội chứng mất ngôn ngữ, một sự thiếu hụt đơn thuần của anomia cũng có thể xảy ra.
- Bệnh nhân anomic aphasia không thể đặt tên (hoặc viết) từ cho một mục cụ thể. Thông thường, họ có thể nêu ý nghĩa và truy xuất các từ liên quan đến từ mà họ đang tìm kiếm.
- Nói tự phát đặc trưng là tạm dừng, quanh co (circumlocution) (thay thế các từ hoặc cụm từ liên quan) và paraphasic errors thỉnh thoảng, nhưng fluent với sự lặp lại nguyên vẹn và hiểu câu (fluent with intact repetition and sentence comprehension).
Các tổn thương liên quan ở các vị trí giải phẫu khác nhau đã được mô tả, bao gồm basal temporal lobe, anterior inferior temporal lobe, the temporo-parieto-occipital junction, and the inferior parietal lobe
Primary Progressive Aphasia (nguyên phát tiến triển)
- Chứng mất ngôn ngữ tiến triển nguyên phát (PPA) là một hội chứng thần kinh, trong đó khả năng ngôn ngữ trở nên chậm chạp và suy giảm dần.
- Không giống như các dạng mất ngôn ngữ khác do đột quỵ hoặc chấn thương não, PPA được gây ra bởi các bệnh thoái hóa thần kinh, chẳng hạn như Bệnh Alzheimer hoặc Thoái hóa thùy trán- thái dương.
- PPA là kết quả của sự suy giảm các mô não quan trọng đối với lời nói và ngôn ngữ.
- Mặc dù các triệu chứng đầu tiên là các vấn đề về lời nói và ngôn ngữ, các vấn đề khác liên quan đến căn bệnh tiềm ẩn, như mất trí nhớ, thường xảy ra sau đó.
Các nhầm lẫn trong aphasia
- Bệnh nhân mắc bệnh não do chuyển hóa hoặc mê sảng có thể gặp khó khăn trong việc đặt tên và không tuân theo các mệnh lệnh.
- Paraphasic errors, trong khi tương đối hiếm gặp, có thể xảy ra trong một mê sảng kích động.
- Akinetic mutism (câm lặng bất động) có thể là kết quả của các tổn thương mesial frontal region.
- Bệnh nhân biểu hiện ngưng lời nói và phản ứng kém với các lệnh có thể gợi ý đến chứng mất ngôn ngữ.
- Quan sát các phản ứng vận động giảm hai bên, không bị hạn chế trong lời nói, giúp xác định Akinetic mutism .
- Hypophonia thường xuất hiện trong Akinetic mutism, nhưng không trong chứng mất ngôn ngữ
- Những bệnh nhân này có thể biểu hiện dấu hiệu của catatonia (waxy flexibility)
- Tuy nhiên, nonfluent aphasia cũng có thể đi kèm với tổn thương thùy trán
- Bệnh nhân bị trầm cảm có thể miễn cưỡng trò chuyện và được thăm khám, và do đó có thể gặp khó khăn trong việc hiểu hoặc đặt tên.
- Bệnh nhân tâm thần phân liệt có thể có nội dung lời nói bất thường có thể bao gồm neologisms, and can be difficult to distinguish from fluent aphasia
- Điều quan trọng nhất cần nhớ là nói khó (dysarthria) là về phát âm (articulation ) và aphasia là về ngôn ngữ (language).
- Khi một cá nhân được sinh ra với dysarthria do bại não hoặc loạn dưỡng cơ, chứng nói khó (dysarthria ) không ảnh hưởng đến sự hiểu biết.
- Tuy nhiên, nhiều trường hợp dysarthria là kết quả của đột quỵ. Đột quỵ cũng có thể gây ra chứng mất ngôn ngữ có thể expressive, trong đó nói và viết bị ảnh hưởng, receptive, ảnh hưởng đến khả năng hiểu biết nghe và đọc, hoặc cả diễn đạt và tiếp thu trong đó sản xuất và xử lý ngôn ngữ là khó khăn
Chứng nói khó là gì?
- Chứng nói khó là một rối loạn đặc trưng bởi khả năng phát âm kém, hô hấp và / hoặc ngữ âm.
- Điều này bao gồm lời nói chậm chạp, nỗ lực và bất thường.
- Nói khó đặc trưng bởi sự yếu và / hoặc trương lực cơ bất thường của cơ lời nói di chuyển các khớp nối như môi và lưỡi
(Dysarthrias are characterized by weakness and/or abnormal muscle tone of the speech musculature that moves the articulators such as the lips and tongue)
Nguyên nhân gây ra nói khó ?
Nói khó được gây ra bởi sự phá hủy các khu vực vận động nhiều hơn của lời nói (trái ngược với ngôn ngữ học).
Một số loại rối loạn chức năng :
- flaccid dysarthria due to damage of cranial nerves and/or regions in the brain stem and midbrain;
- spastic dysarthria due to damage of motor regions in the cortex, on both sides of the brain;
- ataxic dysarthria due to damage of pathways that connect the cerebellum with other regions in the brain;
- hypokinetic dysarthria due to Parkinson’s disease, and
- hyperkinetic dysarthria due to damage of the basal ganglia
Dysarthria liên quan đến Aphasia như thế nào?
- Cả chứng mất ngôn ngữ và chứng nói khó đều ảnh hưởng đến việc sản xuất lời nói.
- Tuy nhiên, chứng nói khó khác với chứng mất ngôn ngữ ở chỗ nó không phải là rối loạn ngôn ngữ.
- Một người mắc chứng mất ngôn ngữ có thể có khả năng hiểu lời nói hạn chế, tìm từ đúng, sử dụng các cấu trúc ngữ pháp chính xác,
- Một người mắc chứng nói khó hầu hết có vấn đề với việc thực hiện ngôn ngữ vận động (i.e. with movement of the articulators, although sometimes other aspects of language production might be affected, such as working memory).
2. NGUYÊN NHÂN XUẤT HUYẾT NÃO THƯỜNG GẶP NGƯỜI LỚN TUỔI
Căn nguyên XHN thường gặp
Hypertensive hemorrhage
Hemorrhagic transformation of brain infarction
Rupture of a saccular aneurysm
Vascular malformations
Brain tumors
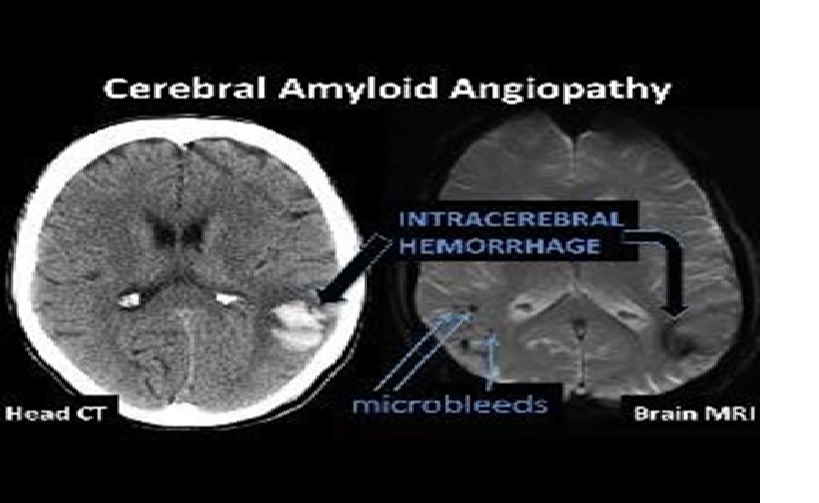
Cerebral amyloid angiopathy
Other causes of ICH are vasculitis, moyamoya disease, anticoagulation therapy, and coagulopathies.
Cerebral amyloid angiopathy (CAA)
CAA là sự thâm nhiễm màng não mềm và xâm nhập vào các mạch máu vỏ não của amyloid, chừa các vùng dưới vỏ não và hệ thống mạch máu (infiltration of leptomeningeal and penetrating cortical vessels with amyloid, sparing the subcortical regions and the systemic vasculature)
- Xảy ra với tần suất tăng sau sáu mươi tuổi
- Biểu hiện lâm sàng chính của CAA là xuất huyết nội sọ thùy, có thể là lẻ tẻ hoặc di truyền.
- CAA cũng có liên quan đến lão hóa bình thường, bệnh Alzheimer, nhồi máu não và mất myelin quanh não thất.
- Các nghiên cứu sinh hóa đã chỉ ra rằng tích tụ amyloid (amyloid deposits) trong não của bệnh nhân bị lão hóa bình thường, xuất huyết liên quan đến CAA lẻ tẻ (sporadic CAA-associated hemorrhage), xuất huyết não di truyền(hereditary cerebral hemorrhage) và bệnh Alzheimer là giống nhau.
- Cơ chế chính xác mà CAA tạo ra xuất huyết thùy và vai trò của CAA trong sự phát triển của chứng mất trí nhớ là không rõ ràng.
- Sinh thiết vỏ não liên quan và leptomeninges là cách duy nhất để chẩn đoán CAA.
- Điều trị cấp của xuất huyết thùy liên quan đến CAA bao gồm kiểm soát tích cực tăng huyết áp liên quan và chăm sóc hỗ trợ.
- Phẫu thuật chưa được chứng minh là cải thiện khả năng sống sót.
- Nên tránh dùng thuốc chống tiểu cầu và thuốc chống đông máu ở bệnh nhân cao tuổi mắc CAA.

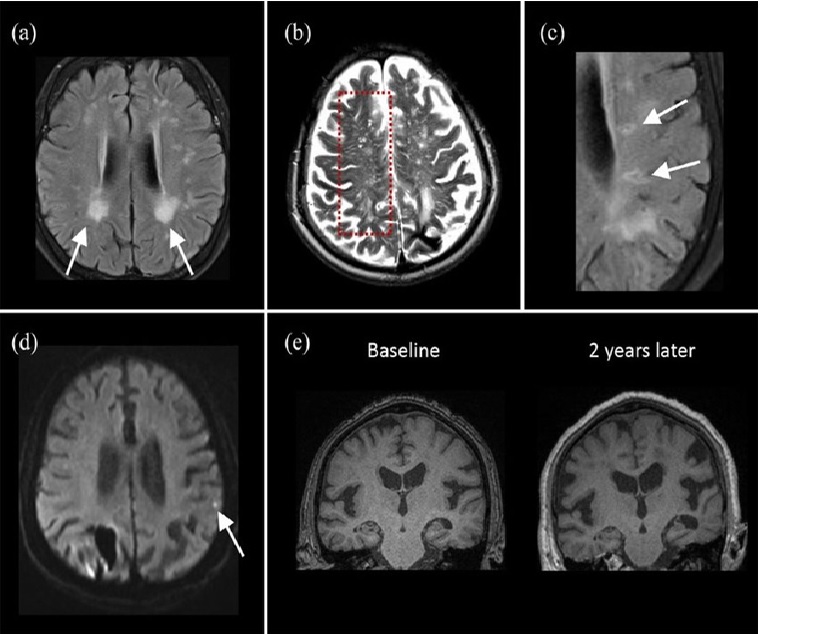
Ischemic presentations in cerebral amyloid angiopathy. (a) T2-FLAIR MRI shows white matter hyperintensities with posterior predominant pattern (arrows). (b) MRI-visible perivascular spaces located at centrum semiovale are depicted on T2-weighted MRI as hyperintense signals with linear or dotlike appearance. (c) T2-FLAIR MRI shows ovoid lesions with hyperintense rim at periventricular areas, suggestive of lacunar infarcts. (d) High resolution diffusion-weighted imaging study shows a hyperintense dot in the cortical region, indicative of cortical microinfarct. (e) Progressive brain volume loss is shown on longitudinal follow up of T1-MRI studies in 2 years. FLAIR, fluid-attenuated inversion recovery; MRI, magnetic resonance imaging.
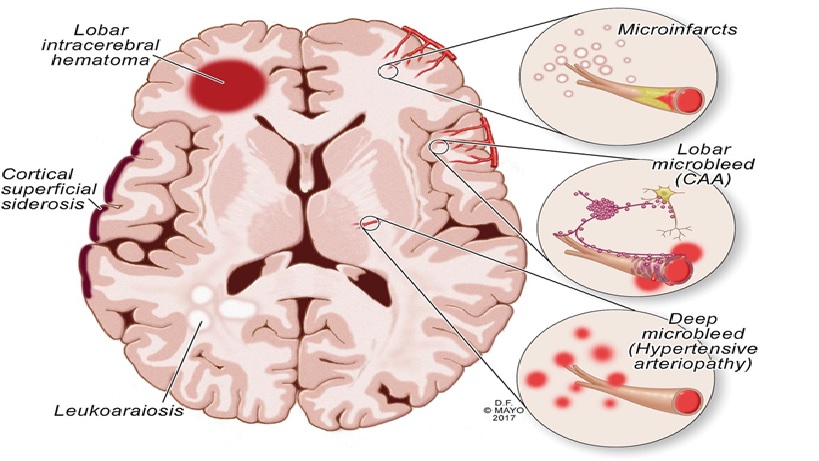
Deep hypertensive hemorrhage vs Lobar (amyloid ) hemorrhage
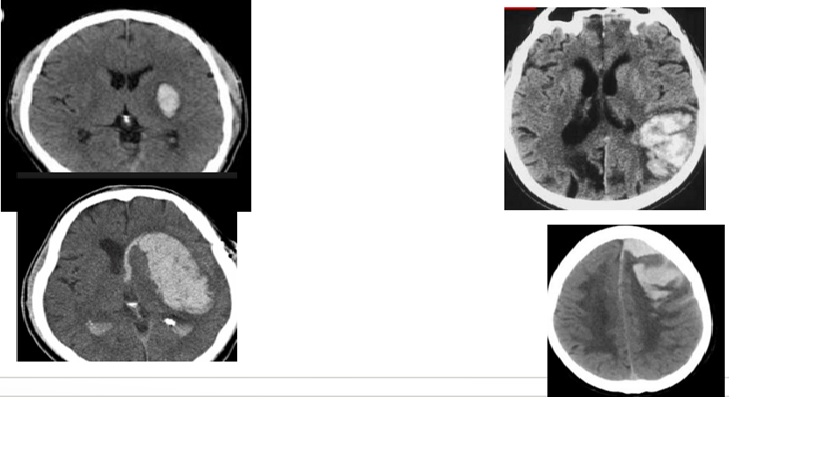
ICH from a bleeding Tumor
Tháng 6/2021
PGS.TS Cao Phi Phong
Đọc thêm
Nhồi máu não chuyển dạng xuất huyết
Dấu hiệu đốm (spot sign) trên CTA (xuất huyết trong não)
Xuất huyết não do vỡ dị dạng động tĩnh mạch (AVM)
Chẩn đoán MRI đột quỵ xuất huyết não



Tin cùng chuyên mục:
Migraine tiền đình (vestibular migraine)
Migraine ở phụ nữ có thai
Cập nhật chẩn đoán và điều trị chóng mặt tư thế kịch phát lành tính (BPPV)
Nguy cơ xuất huyết não tăng lên khi dùng Aspirin liều thấp trong phòng ngừa nguyên phát